Пролежни – это поврежденные участки кожи, которые возникают вследствие сдавливания тканей при длительном контакте с твердой поверхностью (кроватью, инвалидным креслом, шиной и т.д.) Пролежни появляются в результате обескровливания и омертвения тканей в месте сдавления кожи.
Как известно, питание и насыщение кожи кислородом происходит благодаря наличию в ней кровеносных сосудов. Самые мелкие из них, под названием капилляры, проникают в каждый сантиметр кожи и питают ее.
Причины возникновения пролежней
При длительном сдавливании сосуды пережимаются, и кровь не поступает. Это приводит к тому, что определенные участки кожи обескровливаются, и наступает некроз тканей.
Еще одной их причин образования пролежней является смещение верхних слоев кожи. Это происходит, когда пациента пытаются тянуть по постели, или вытягивают их под него судно или мокрое белье. Все это может привести к нарушению кровоснабжения, в результате чего образуются пролежни.
Факторы риска возникновения пролежней
Наиболее подвержены возникновению пролежней люди, которые имеют лишний вес или, наоборот, истощение, плохо питаются и мало пьют, имеют в анамнезе сахарный диабет или заболевания сердца, много потеют, имеют травмы головного и спинного мозга, страдают недержанием мочи и кала. Также неблагоприятными факторами считаются грязная кожа, складки и швы на постели, наличие крошек и мелких предметов, а также аллергия на средства по уходу за кожей.
Места образования пролежней
Участки тела над костными выступами, которые соприкасаются с твердой поверхностью, наиболее подвержены образованию пролежней. Это объясняется практически полным отсутствием в этих местах подкожно-жировой клетчатки, которая способна снизить давление на ткани.
Если человек длительное время лежит на спине, то пролежни образуются на крестце, седалищных буграх, лопатках, затылке, пятках и локтях.
При лежании на боку пролежни образуются на бедрах в области большого вертела, на коленях и лодыжках.
Длительное положение на животе приводит к образованию некроза на лобке и скулах.
Степени тяжести пролежней
В зависимости от степени тяжести пролежни разделяются на шесть стадий:
- I стадия – происходит покраснение сдавливаемых участков кожи;
- II стадия – кожа отекает, покрывается пузырями, начинается некроз (отмирание) верхнего слоя кожи;
- III стадия – на коже появляются язвы;
- IV стадия – язвы разрастаются и проникают в мышечный слой;
- V стадия – происходит омертвение и разрушение мышц;
- VI стадия – самая тяжелая стадия, язва доходит до кости, которая может повреждаться и инфицироваться.
Профилактика пролежней
Профилактика пролежней включает в себя целый ряд мероприятий, направленных на уменьшение сдавливания тканей и сохранение нормального кровообращения в коже.
Для лежачих больных большое значение имеет тщательный уход. Для уменьшения сдавления тканей лежачим больным необходимо приобрести мягкий и упругий матрас. В продаже имеется специальный матрас от пролежней, который обладает эффектом массажа, улучшая кровообращение в определенных участках кожи.
Также можно использовать поролоновый матрас, если у вас нет возможности приобрести матрас от пролежней. Необходимо как можно чаще менять положение тела больного, причем делать это нужно достаточно аккуратно, чтобы избежать трения и смещения мягких тканей. Постель пациента должна быть ровной и чистой, без крошек и посторонних предметов.
Под участки тела, где обычно возникают пролежни, необходимо подкладывать валики или мягкие подушечки из поролона. Под крестец можно подложить специальный резиновый круг. Все эти приспособления (валики, матрас от пролежней) увеличивают площадь тела, которая соприкасается с поверхностью, на которой находится больной.
Это значительно улучшает кровообращение в тканях и снижает риск появления пролежней.
Профилактика пролежней также включает в себя правильное и бережное переворачивание пациента, с минимальным риском повреждения и трения мягких тканей. Если не можете справиться в одиночку, ищите себе помощника.
Не следует выдергивать и тянуть мокрое белье и простыни из-под пациента, вначале необходимо его приподнять. Все манипуляции по уходу за кожей и постельными принадлежностями должны проводиться бережно и нежно.
Для уменьшения раздражения кожи используйте мягкое белье (чем больше стирок, тем мягче постель) без швов, заплаток и пуговиц. Для туалета кожи используйте мягкие низкоаллергенные косметические средства.
Чаще проводите туалет половых органов и промежности, так как моча и кал имеют свойство раздражать кожу. Обеспечьте оптимальный температурный режим в комнате, укрывайте и одевайте больного в зависимости от температуры, не допуская перегревания.
Пот раздражает кожу и повышает риск возникновения язв.
Правильный уход за кожей является одним из средств профилактики пролежней. Не допускайте, чтобы кожа была слишком влажной или сухой, следите за ее чистотой.
Используйте увлажняющие и питательные крема, присыпки, подсушивающие мази. Не трите кожу при обмывании и вытирании пациента, а легко промокайте. Губки и мочалки должны быть мягкими.
При недержании мочи используйте памперсы или мочеприемники (для мужчин).
Лечение пролежней
Никакое средство от пролежней не поможет полностью устранить проблему до тех пор, пока не будет устранено сдавливание тканей. Основное лечение пролежней должно быть направлено на восстановление кровообращения в поврежденных тканях. Для этого используют все меры по профилактике пролежней.
Для отторжения омертвелых тканей используют различные средства от пролежней. Хорошим эффектом обладает мазь «Ируксол». Для более быстрого заживления раны необходимо использовать марлевые повязки, пропитанные вазелином.
Можно прикладывать специальные гидроколлоидные повязки, если у вас есть возможность их покупать (они достаточно дорогие). Также существуют специальные заживляющие средства от пролежней, в виде различных мазей. Можно использовать облепиховое масло.
При развитии вторичной инфекции, что часто бывает при возникновении пролежней, нужно использовать антибактериальные средства.
Лечение пролежней, которые имеют большую площадь и трудно заживают, производят только хирургическим путем (пересадка тканей).
Источник: https://www.neboleem.net/prolejni.php
Пролежень
Понятие «пролежень» означает процесс омертвения (некроз) кожного покрова и глубокозалегающих тканей (при прогрессирующих стадиях поражения). Развивается из-за длительного постоянного давления, сопровождающегося нарушением кровообращения и иннервации, на определенные участки тела.
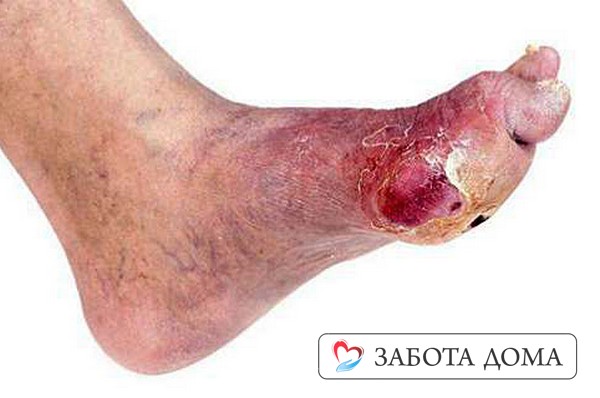
Классификация (стадии)
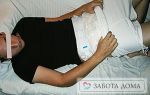
В зависимости от степени развития заболевания и наличия поражений различают четыре стадии:
- Первая стадия. Поверхностная. Наиболее легкая форма пролежней. Кожные покровы не повреждены, но отмечаются гиперемия в месте образования пролежня, повышенная чувствительность кожи и умеренная болезненность, особенно при надавливании. Изменяется цвет — кожные покровы в месте поражения приобретают красноватый, пунцовый оттенок и синюшность, как при развитии цианоза.
- Вторая стадия. Глубокая. Отмечаются нарушения целостности кожного покрова (чаще всего страдает поверхностный слой — дермальный и эпидермальный). Но речь не идет о повреждении, например, как при ножевом ранении с образованием открытой раны. Происходит истончение дермы и эпидермиса с появлением области некроза и характерного язвенного образования по типу пузыря (который наполнен содержимым красноватого цвета) или очага воспаления — возвышения с углублением по центру внутрь (внешне напоминает вулкан с кратером).
- Третья стадия. Глубокая, с боковыми карманами. Некротические изменения затрагивают более глубокий слой кожи – подкожную жировую клетчатку, которая расположена глубже эпидермиса. Структура и функции фасциальных листков, мышечных волокон и других образований, которые расположены подкожно, не нарушены. В центре язвенного образования, которое обращено внутрь, отмечаются очаги некроза и формирования свища за счет истончения кожного покрова.
- Четвертая стадия. Глубокая, с поражением костей. Процесс некротизации захватывает подкожные структуры – фасции, мышцы и сухожилия, элементы сустава и костные образования. Определяется четко сформировавшийся свищ с очагами некроза.
Это так называемая динамическая классификация, зависящая от причин и факторов, которые влияют на развитие заболевания. Иногда, при правильном уходе и своевременном лечении, пролежни удается локализовать уже в первой стадии, а в некоторых случаях от первой до четвертой стадии проходит совсем мало времени: процесс развивается стремительно, с неблагоприятным прогнозом для пациента.
К другим признакам, по которым классифицируют пролежни можно отнести:
Размеры некроза:
- меньше 5 см в диаметре;
- 5-10 см в диаметре;
- от 10 см и больше.
Структуру язвенного образования:
- Наличие канала (свища).
- Отсутствие канала, который соединяет очаг поражения на коже с подкожно расположенными структурами.
Механизм развития:
- эндогенные пролежни (нейротрофической природы или нарушения кровообращения); Возникают у пациентов с поражениями спинного мозга и других крупных структур нервной системы на фоне перенесенного инсульта или наличия опухолевого образования;
- экзогенные пролежни — на фоне длительного сдавливания (наружные и внутренние);
- смешанные пролежни (встречаются у ослабленных больных).
Причины
Основными причинами, которые приводят к развитию пролежней, являются:
- Постоянное давление краев костных образований на мягкие ткани организма. В результате нарушается нормальное кровообращение (микроциркуляция в тканях), что приводит к локальной ишемии мышечных волокон и последующему омертвлению (некрозу) пораженных участков из-за недостатка питания.
- Изменение положения тела в кровати (приподнятое изголовье), когда центр тяжести перемещается в область крестца и глубокой фасции. Это приводит к растягиванию сосудистых пучков с образованием тромбов и впоследствии – нарушению нормального питания тканей и нормальной структуры кожи.
- Трение кожных покровов о любую твердую поверхность или жесткую простынь, повышенная влажность приводят к повреждению наружного защитного слоя кожи.
Факторы риска
Кроме основных причин развития пролежней следует учитывать целый ряд предрасполагающих факторов, которые могут «запустить» и ускорить механизм образования этой патологии.
К ним относятся:
- Ограничение движения в пределах кровати. Имеет отношение к послеоперационным больным, пациентам, которые принимают седативные препараты, находятся в коматозном состоянии или проходят лечение после полученных травм.
- Сопутствующая патология. Риск появления пролежней увеличивается у пациентов с сахарным диабетом, атеросклерозом, болезнью Паркинсона, с общей истощенностью организма и наличием неврологических заболеваний, в первую очередь, с параличами верхних и нижних конечностей (параплегии), когда чувствительность отсутствует.
- Расстройства мочеиспускания и дефекации (недержание).
- Плохое, несбалансированное питание и недостаточное суточное потребление жидкости.
- Социальный фактор. Недостаточное количество младшего медицинского персонала, который обслуживает лежачих больных, нередко приводит к тому, что пациент не получает должного ухода. Особенно это касается лиц мужского пола, старше 75 лет (основная группа риска по развитию пролежней).
- Вредные привычки (например, курение), которые провоцируют спазм кровеносных сосудов.
Локализация
Места образования пролежней зависят от положения больного в постели или инвалидном кресле.
При длительном нахождении в положении лежа на спине чаще всего пролежни развиваются в области расположений массивных костных структур – костей таза, крестцово-подвздошных соединений.
В проекции костей черепа (затылочная кость), области лопаток и пяточных костей поражение кожи также возможно, но встречается значительно реже.
Если больной вынужденно лежит на боку, первое место, где есть риск развития пролежней, занимает область тазобедренного сустава (большой вертел бедренной кости) и височная область. Не стоит забывать об областях коленного и плечевого суставов, ушной раковины, где также возможно развитие патологических изменений.
При лежании на животе необходимо обратить внимание на проекцию крыла подвздошной кости на кожу. Именно в этом месте (с обеих сторон) чаще всего появляются патологические изменения, характерные для этого заболевания.
Если больной вынужден передвигаться в инвалидном кресле, надо обращать внимание на места, которые соприкасаются с данным средством передвижения, – позвоночник, ягодичная и крестцовая области, локтевые суставы.
Симптомы
Главным признаком, который требует особого внимания при уходе за лежачим больным, является появление на коже (в местах давления со стороны костей) гиперемированных участков с характерным блеском.
Общая клиническая картина зависит от стадии процесса. При начальных проявлениях отмечается небольшая болезненность на коже, чувство онемения и покраснение.
Если не принять мер для профилактики, пролежень может быстро перейти в более тяжелые фазы, когда появляются участки некроза с неприятным запахом (влажный некроз) и признаки общей интоксикации организма – высокая температура, спутанность сознания, учащенное сердцебиение и др.
Диагностика
Постановка диагноза не представляет сложностей из-за характерной клинической картины, которая присуща каждой стадии заболевания. Специальные методы диагностики не применяются, за исключением посева из раны для определения типа возбудителя и назначения соответствующего лечение.
При интоксикации и угрозе развития сепсиса применяются методы диагностики, характерные для инфекционных заболеваний – контроль показателей крови (лейкоциты, СОЭ), мочи (белок), водно-солевого обмена и гомеостаза.
Осложнения
Самым грозным осложнением является общее заражение болезнетворными организмами (сепсис).
Локальные осложнения, в первую очередь, относятся к поражению костных структур, мышечных карманов и суставных компонентов. При появлении пролежней (особенно с образованием зоны некроза и формированием свища) могут развиться такие заболевания, как остеомиелит (контактный), артрит (гнойный), флегмона.
Если в процесс вовлечены кровеносные сосуды, есть риск развития локального кровотечения за счет расплавления стенок сосудов в результате воспаления.
Лечение
Комплексная терапия при пролежнях направлена:
- На ликвидацию давления на пораженные мягкие ткани и кожные покровы, устранение других факторов, вызывающих пролежни.
- На локальное лечение поражений кожи и подкожных образований.
- На устранение причин и симптомов основной болезни, которая привела к вынужденному положению больного в пределах постели.
При первых признаках развития заболевания (измененный цвет кожного покрова) необходимо устранить давление на этот участок: с помощью надувного круга или путем перекладывания больного. Пораженную область промывают холодной водой и проводят антибактериальную обработку – камфорным спиртом.
При первой степени не назначается хирургическое лечение, важно не допустить развитие и усугубление процесса. Риски прогрессирования поражения необходимо устранить, а обработка кожи должна быть направлена на защиту от инфицирования.
Параллельно с этим проводится и лечение заболевания, провоцирующего появление пролежней (например, сахарный диабет или тяжелая травма).
Основной целью лечения и профилактики пролежней является устранение постояннодействующей силы давления на определенные участки кожи. Изменение положения тела больного при постельном режиме каждые 2 часа полностью исключают риск развития поражения.
В помощь пациентам и медицинскому персоналу разработаны средства, уменьшающие давление и его постоянное воздействие: специальные матрасы; кровати; заполняемые водой, воздухом или гелием прокладки, подушки и т. д. Ослаблению давления через определенные временные промежутки способствуют системы с возможностью его регулирования и функцией вибрации.
Локальная терапия включает тщательную обработку участка кожи с формирующейся пролежневой язвой. Чистую язву или воспаленную поверхность кожи обрабатывают физиологическим раствором и тщательно просушивают.
Используют средства, стимулирующие локальное кровообращение. На этой стадии заболевания применение препаратов, обладающих ионообменными свойствами (хлоргексидин, гексахлорофен и т. д.) — нецелесообразно. Нарушая проницаемость мембран клеток, они снижают их способность противостоять бактериям.
Защитными, антибактериальными свойствами обладают прозрачные пленки (из полиуретана). Они предохраняют поврежденную кожу от бактерий (благодаря маленьким порам) и обладают отличными вентиляционными качествами. Прозрачный слой позволяет постоянно контролировать состояние пораженного участка.
Вторая стадия рассматривается как переходная. На этом этапе поражены небольшие области, язвы – поверхностного характера. Необходимости в хирургическом вмешательстве нет.
При перевязках проводиться тщательный туалет ран:
- Необходимо удалить верхний слой кожи (эпидермис) при образовании пузырей. На поверхность без эпидермиса накладываются прозрачные пленки, гелевые, пенопластовые повязки и др. Особый контроль и «мониторинг» этой области необходим до образования нового эпителиального слоя. При первых признаках возникновения воспалительного процесса проводится антибактериальная обработка, смена повязок учащается.
- Устраняется общее загрязнение.
Для третьей степени характерно появление некротического процесса, затрагивающего более глубокие кожные слои (поражается жировая клетчатка до фасции).
Комплекс лечебных манипуляций:
- Некроз удаляется с помощью хирургического вмешательства.
- Проводится очищение раны от гнойного содержимого и остатков омертвевших тканей (некроза). Обработка включает абсорбцию (поглощение) токсических продуктов.
Кожные покровы в периоде восстановления необходимо предохранять от высыхания.
Некрэктомию и удаление гноя необходимо провести как можно быстрее. Пораженные влажным некрозом участки быстро расширяются, особенно на области с нарушенным кровоснабжением. Подобное оперативное вмешательство способствует быстрому заживлению пролежней и общей дезинтоксикации организма.
Сухой некроз практически не встречается: под струпом, как правило, обнаруживается влажный и гнойное расплавление. При подобной смешанной форме поражения наиболее эффективно применение секвенциальной некрэктомии.
Главной целью постоперационного лечения является снятие воспалительного процесса.
Применяют:
- антибактериальные (фунгицидные и бактерицидные) средства локального действия;
- дегидратирующие препараты;
- противовоспалительные;
- средства, стимулирующие репаративные (восстановительные) процессы;
- препараты, улучшающие функции эндотелия.
Подобное комплексное лечение купирует септическое состояние и очищает язву.
При ярко выраженной «мокнущей» ране пораженный участок изолируют пенопластовыми повязками. При небольшом количестве отделяемого используют гидрогелевые повязочные материалы.
Четвертая стадия характеризуется некротическим поражением глубоких подкожных тканей: мышечных, костных, суставных. После хирургического удаления некроза необходима комплексная обработка пораженной поверхности: абсорбция и одновременное корректное увлажнение раны.
На этой стадии иссечение всех некротизированных участков практически невозможно: из-за сложности определения границы повреждения. При операции хирург должен максимально щадяще проводить удаление омертвевших тканей в области суставных сумок и нервно-сосудистых пучков.
При проведении хирургического лечения огромное значение имеет предварительная оценка состояния пораженного участка, определение характера предстоящего оперативного вмешательства. Некорректное лечение может привести к увеличению площади изъязвленного кожного покрова, возникновению послеоперационных осложнений.
Кроме комплексного лечения (аналогичного терапии при третьей степени) после хирургического вмешательства применяются следующие антимикробные методы:
- Ультразвуковая обработка.
- Тепловые процедуры УВЧ.
- Фонофорез (с антисептическими средствами).
- Электрофорез (с антибиотиками).
Для повышения регенеративных способностей мягких тканей используют:
- лазерное излучение низкой интенсивности;
- грязевые аппликации;
- стимуляцию постоянным током;
- электроакупунктуру.
Если назначенные методы консервативного лечения не способствуют заживлению глубокой язвы (как минимум на 30 процентов по площади) в течение 2 недель, тактику применяемой терапии пересматривают.
Профилактика
При уходе за тяжелыми больными необходимо каждый день проверять состояние кожных покровов, акцентируя внимание на выступающих участках (в зонах наибольшего давления).
Комплекс профилактических мероприятий включает:
- Изменение положения лежачего больного (как минимум каждые 2-3 часа). Повороты и перекладывание необходимо производить с максимальной осторожностью, избегая чрезмерного натяжения и трения кожи.
- Регуляция температуры в помещении. Слишком низкий температурный режим вызовет переохлаждение, высокий – станет причиной опрелостей из-за повышенного потовыделения. Именно на постоянно увлажненных участках кожи риск образования пролежней резко возрастает.
- Постельное белье и одежда должны быть изготовлены из мягких натуральных тканей. Твердые застежки, пуговицы и крепления на одежде могут стать причиной возникновения очагов на коже с повышенной нагрузкой (трением и давлением).
- Постельное белье и домашняя одежда должны быть чистыми (для профилактики инфицирования кожи) и сухими. Рекомендуется использовать впитывающие влагу гигиенические средства (пеленки, памперсы и т.д.). Смена постельного белья должна проводиться специальным способом: больного перекатывают на чистую простыню, постепенно освобождая загрязненную. Ни в коем случае нельзя выдергивать белье.
- Щадящий и бережный уход за кожей лежачих больных предусматривает использование гипоаллергенных средств для чувствительной кожи, не содержащих спирт и других агрессивных компонентов.
- Влажную кожу необходимо протирать и высушивать мягким полотенцем, своевременно очищать загрязненные участки (от кала, мочи).
По возможности стимулировать двигательную активность больного, тщательно планировать рацион питания. В меню должны входить продукты с большим содержанием витаминов и микроэлементов, количество калорийной, жирной пищи необходимо ограничить: кроме избыточного веса ее употребление чревато нарушением обменных процессов.
Какой врач лечит
При появлении характерных для пролежней признаков лечащий врач основного заболевания (терапевт, эндокринолог, онколог, травматолог или хирург) предпринимает шаги по предотвращению развития более тяжелых форм поражения кожи.
Если не удалось избежать прогрессирования болезни, основная роль отводится гнойным хирургам для радикального лечения, инфекционистам — для борьбы с инфекцией, а токсикологам (и иногда анестезиологам) — для снятия интоксикации и ее осложнений.
Если появляются осложнения пролежней, «за дело» принимаются профильные специалисты, в зависимости от этиологии и генеза осложнения.
Источник: http://www.knigamedika.ru/bolezni-kozhi/drugie-bolezni-kozhi/prolezhen.html
Стадии пролежней
Пролежни образовываются в местах, долго подверженных длительному давлению, в которых нарушен процесс кровоснабжения. Обычно квалифицируют пролежни по степени поражения в глубину мягких тканей.
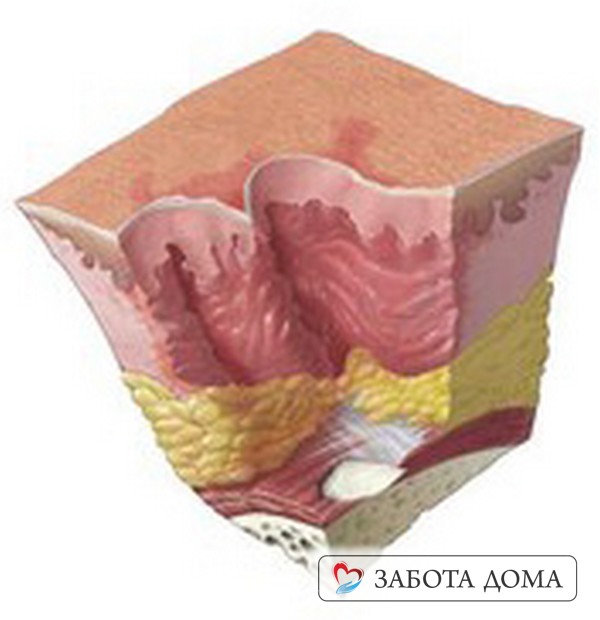
Различают 4 стадии развития пролежней:
Первая стадия пролежней – её признаками является уплотнение тканей в точке пораженного участка и его гиперемия. Также может наблюдаться отечность области. При этой стадии пролежни успешно подвергаются антибактериальной терапии с использованием ранозаживляющих лекарственных средств.
Вторую стадию пролежней можно охарактеризовать образованием эрозий и язв в области пораженных участков, однако на данной стадии еще не происходит серьёзного поражения ткани. Затронут только верхний слой эпидермиса. Эта стадия также удачно подлежит лечению и при успешно подобранной и проведенной стратегии возможно стабильное улучшение состояния у пациента с пролежнями.
Третья стадия пролежней подразумевает глубоко интенсивные поражения подкожных тканей. Заметно повреждение подкожного слоя, приводящее к необратимым некротическим поражениям. В этой стадии приходится применять серьёзные средства лечения пролежней.
Четвертая стадия пролежней характеризуется внушительными повреждениями и некротическими изменениями мягких тканей, нарушением обращения крови в данных участках. Эти изменения могут в результате привести к интоксикации всего организма и последующему заражению крови, сепсису.
Проявления пролежней у пациента заметны на фоне главного, зачастую крайне серьёзного, заболевания и могут зависеть от разновидности патогенной микрофлоры и характера некроза.
В первой стадии пролежней диагностируют умеренную локальную болезненность и слабое онемение.
При повреждениях спинного мозга области некроза могут образовываться даже через сутки, в других случаях перетекание во вторую стадию происходит медленнее.
При образовании пролежней в виде сухого некроза состояние больного сильно не изменяется, так как не сильно выражена интоксикация организма. Пораженный участок заканчивается демаркационной линией из-за нераспространения сухого некроза.
Иная картина может наблюдаться при возникновении пролежней в виде влажного некроза.
Из-под тканей некротического характера возникает субстанция с неприятным запахом, по причине интенсивного размножения гнилостной и патогенной флоры стремительно начинает распространяться гнойно-некротический процесс.
Декубитальная гангрена, появляющаяся в результате этого, способствует развитию гнойно-резорбтивной лихорадки и серьёзной интоксикации организма.
Регистрируется подъем температуры тела до 40˚С, угнетение сознания, бред, тахикардия, озноб, трудности с дыханием, снижение артериального давления, увеличение печени, селезенки и прочее.
Выраженная интоксикация сочетается с протеинурией, анемией, пиурией и прогрессирующей диспротеинемией. Выявляется значительное повышение лейкоцитов в крови с нейтрофилезом со сдвигом влево, увеличение скорости оседания эритроцитов.
Пролежни весьма часто приводят к осложнениям, самым серьезным и частым из которых считается сепсис (заражение крови). По причине того, что не всегда оказывается возможным только по внешнему виду определить, на какой именно стадии развития находится поражение кожных покровов и тканей, для правильной постановки диагноза применяют такие методы, как культуральный и биопсия ткани из пролежня.
Источник: https://prozabota.ru/stadii-prolejney.html
Лечение и профилактика пролежней
При длительном сдавливании тканей ухудшается их трофик, что приводит к появлению зон некроза.
Пролежни – это патологическое изменение кожи и тканей, которое возникает как нейротрофическое нарушение из-за ухудшения кровоснабжения, лимфооттока и иннервации на участках телах, длительно контактирующих с твердой поверхностью.
Среди основных этиологических факторов появления пролежней можно назвать следующее:
- нерациональное питание;
- истощение организма;
- избыточный вес;
- заболевания сердечно-сосудистой системы;
- недержание кала и мочи;
- чрезмерное потоотделение из-за высокой температуры тела;
- сахарный диабет;
- аллергия на косметические средства по уходу за кожей, которую важно вовремя распознать для того, чтобы правильно определить, как и чем лечить больных;
- травмы и заболевания спинного или головного мозга;
- неправильно застеленная кровать, наличие в ней крошек или других мелких предметов;
- постельное белье с грубыми швами и пуговицами;
- любые состояния, при которых пациент длительное время остается неподвижным (например, комы или тяжелые травмы);
- неправильный уход, несоблюдение гигиены, загрязнения кожи;
- атрофия мышц или их спазмы;
- неврологические заболевания, при которых снижается или вообще теряется чувствительность отдельных участков тела;
- сосудистые патологии, при которых нарушается нормальное кровоснабжение кожи и тканей.
Особенности формирования пролежней
Как правило, данное поражение локализуется на участках, на которые влияет постоянное давление. Это область ягодиц, вертела бедренных костей, локтевых суставов, коленей, ребер, лодыжек.
Кроме того, пролежни часто образуются на крестце, лобке, пятках, стопах, затылке и скулах лица.
Реже данное повреждение кожи и тканей локализуется на голове, ушах, пальцах рук, а также в области позвоночника, лопаток, задней части нижних и верхних конечностей (в случаях, когда пациент в инвалидной коляске).
Если пациент постоянно находится в положении на спине, пролежни чаще всего появляются в области пяток, копчика и ягодиц, поэтому особое внимание при гигиенических процедурах следует уделять именно этим участкам.
Некроз на пятках возникает из-за чрезмерной нагрузки при лежании на спине. Способствуют патологическим процессам застойные явления в ногах.
Поскольку кожа в данной области достаточно толстая, трудно заметить пролежни на первичных этапах их развития, а наличие трещин увеличивает вероятность микробного заражения.
Пролежни на ягодицах формируются при недостаточной гигиене кожи при загрязнении калом и мочой у тяжелобольных пациентов. Некротические очаги массивные, трудно поддаются лечению, а близкое расположение кровеносных сосудов и нервных узлов, которые иннервируют нижние конечности и органы малого таза, способствует развитию тяжелых осложнений.
Пролежни на копчике также являются опасными из-за плотного соприкосновения с поверхностью кровати при лежании, а также через незначительную мышечную массу в данной зоне и наличие важных нервных сплетений, при поражении которых нарушается иннервация нижних участков тела.
Стадии пролежней
В патогенезе формирования данного поражения выделяют такие стадии:
- I – характеризуется появлением венозной эритемы в месте соприкосновения кожи с твердыми поверхностями, что связано с затрудненным оттоком крови. Начальная стадия некроза проходит без нарушения целостности кожи;
- II – проходит истончение эпидермиса с его последующим шелушение и образованием пузырьков. Венозный застой ведет к нарушению питания тканей и мацерации;
- III – в патологический процесс вовлекаются более глубокие слои кожи, подкожная клетчатка и мышцы, развивается гнойное воспаление и проходит первоначальное отмирание тканей. Как правило, в этом случае народные средства от пролежней уже являются недостаточно эффективными и больные нуждаются в традиционном лечении;
- IV – характеризуется формированием некротизированной полости с ее расширением за счет гнойного воспаления стенок.
Как лечить пролежни?
Терапия включает следующее:
- Максимальное восстановление кровоснабжения в пораженных участках. Для этого нужно каждые 2 часа менять положение тела больного. Важно следить, чтобы постельное белье не собиралось в складки. Для максимального комфорта следует использовать специальный матрас от пролежней. Он характеризуется особой структурой и имеет компрессор, который максимально уменьшает давление на ткани лежащего человека. Кроме этого, он обеспечивает постоянный массаж, что улучшает кровоснабжение. Если не устранить давление на наиболее проблемные места, пролежни будут прогрессировать, поэтому рекомендуется под костные выступы подкладывать валики, под неподвижные конечности – специальные мешочки, заполненные пшеном, под крестец – резиновый подкладной круг.
- Мероприятия, способствующие отторжению некротических масс. Обязательно обеспечивают отток гноя из раны, снимают отек и предупреждают микробное инфицирование пораженных тканей. Для этого ревизия раны и ее очистка от некротизированных участков выполняется врачом-хирургом. Лечение пролежней в домашних условиях может включать пассивное дренирование, которое предусматривает заполнение раны бинтами, пропитанных специальными мазями или растворами, которые способствуют оттоку гноя. В прошлом широко применяли гипертонический раствор хлорид натрия или 5% раствор борной кислоты, но на сегодняшний день более эффективными являются водорастворимые (гидрофильные) мази (Левомеколь или Левосин).Обработка пролежней включает наружное применение антисептических растворов (например, 1% диоксина).Также проводится лечение ферментами (трипсином, химотрипсином), физиотерапия (УВЧ, оксигенация, ультразвуковая кавитация, облучение ультрафиолетовыми лучами). Рану важно держать в чистоте, что предупредит ее инфицирования.Для этого проводится ее простая обработка физиологическим раствором с последующим наложения повязки. Если повреждение тканей локализуется в местах, труднодоступных для бинтования, для фиксации повязки применяют специальный дышащий пластырь на бумажной основе. Для уменьшения болевых ощущений во время перевязок могут назначаться НПВП.
При неэффективности местного лечения назначают антибиотики.
- Мероприятия, направленные на быстрое заживление раны, снятие воспалительных явлений и восстановление тканей. Пораженный участки рекомендуют мазать облепиховым маслом. Против воспаления назначают гидрокортизон или преднизолон. Эффективной оказывается мазь Солкосерил, Бепантен, Метилурацил. Для более быстрой эпителизации и рубцевания назначают витамины и иммуностимулирующие лекарства. Для более быстрого заживления ран можно пользоваться народными средствами на основе календулы, которая обладает противомикробным и противовоспалительным действием и считается наиболее эффективной в борьбе с пролежнями.
Важно помнить, что глубокие некрозы тканей трудно поддаются лечению, поэтому профилактика пролежней является чрезвычайно важной, в противном случае может возникнуть необходимость в хирургическом лечении.
Частая смена положения тела тяжелобольных пациентов, предупреждение травмирования складками постельного белья или мелкими посторонними предметами, применение специальных матрасов и надувных кругов, правильное питание, массаж, тщательный контроль за состоянием кожи, ее протирание камфорным спиртом, а также ряд других мероприятий помогают предупредить некроз тканей и улучшить качество жизни пациентов с ограниченными двигательными возможностями.
Источник: https://infmedserv.ru/stati/lechenie-i-profilaktika-prolezhney
Пролежни. Определение. Стадии образования пролежней. Профилактика пролежней. Лечение пролежней
Пролежни – это глубоки поражения кожи и мягких тканей вплоть до их некроза вследствие длительного сдавления.
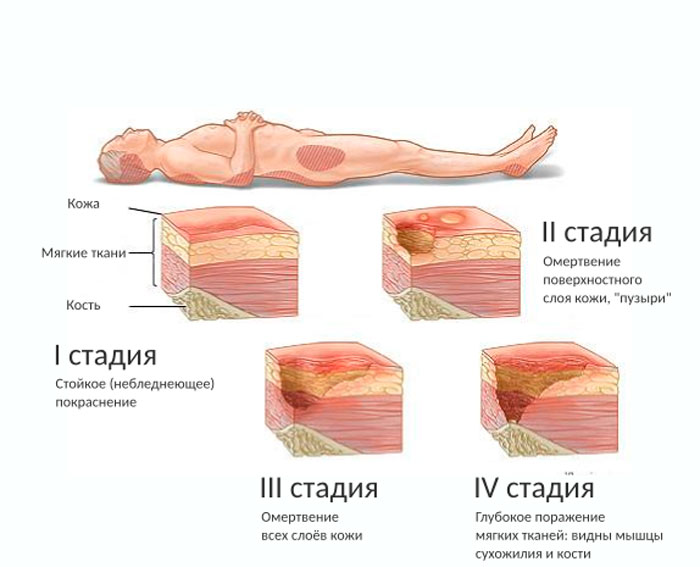
Факторы, приводящие к образованию пролежней:
- давление: собственный вес → сдавление тканей нижней поверхности → ↓диаметра сосудов → ишемия → гипоксия тканей → ч/з 2 часа некроз;
- “Срезывающая” сила – непрямое давление: смещение тканей относительно опоры (пациент “съезжает” вниз или подтягивается к изголовью) → ↓диаметра сосудов → ишемия → гипоксия тканей;
- трение → отслоение рогового слоя → изъязвление кожи. Возрастает при увлажнении кожи.
Признаки пролежней:
- Кожа участками синюшно-красного цвета без чётких границ.
- Слущивание эпидермиса.
- Образование пузырей.
- Некроз тканей, распространяющийся вглубь и в стороны
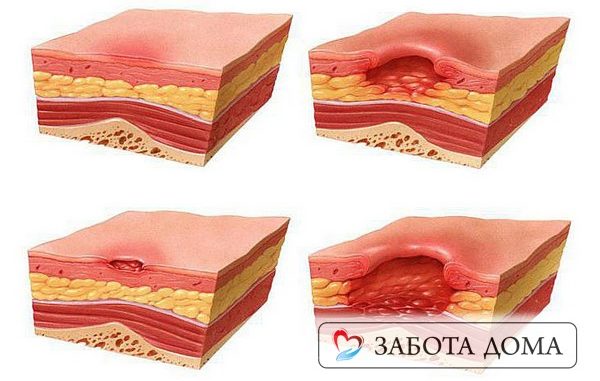
Стадии (степени) пролежней:
Повреждены эпидермальный и кожный слои, кожный покров не нарушен, устойчивая гиперемия + синюшно-красные пятна, не проходящие п/е прекращения давления
Лечение консервативное
- каждые 2 часа – смена положения тела;
- противопролежневые матрасы, имитация мышечной деятельности;
- регулярная гигиена кожных покровов;
- не допускать увлажнения кожи и контакта с жёсткими предметами (пуговицы, молнии);
- ЛС, улучшающие кровообращение (Солкосерил, Актовегин);
- иммуностимуляция (д/ускорения регенерации).
Поверхностные нарушения целостности кожных покровов (повреждаются п/кожный жировой слой), стойкая гиперемия + синюшно-красные пятна, отслойка эпидермиса
Лечение консервативное
- Терапия д/стадии I.
- Антисептики (хлогексидин) – несколько р/сут.
- Гидрогелевые повязки (гидроактивный гель поддерживает влажную среду в ране, препятствуя некрозу).
- Мази, присыпки, инъекции.
Полное разрушение кожного покрова до мышечного слоя, возможны жидкие выделения.
Консультация хирурга
- терапия I+II;
- противовоспалительные ЛС;
- стимуляция регенерации;
- ЛС д/улучшения кровообращения;
- некролитические ЛС.
Поражение всех мягких тканей до костей, образование полостей с ними.
Лечение хирургическое
- Терапия I+II.
- Вскрытие и удаление некротизированных тканей.
- Фонофорез антисептиков д/более глубокого проникновения в ткани.
- Лазерная терапия д/ускорения регенерации.
- Электрофорез антибиотиков д/↓ воспаления.
- УВЧ-терапия д/↓ количества патогенных микроорганизмов и улучшения кровообращения.
Источник: https://students-library.com/library/read/86352-prolezni-opredelenie-stadii-obrazovania-proleznej-profilaktika-proleznej-lecenie-proleznej
Пролежни – профилактика и лечение
Пролежни – омертвение кожи и других мягких тканей в связи с нарушением их питания.
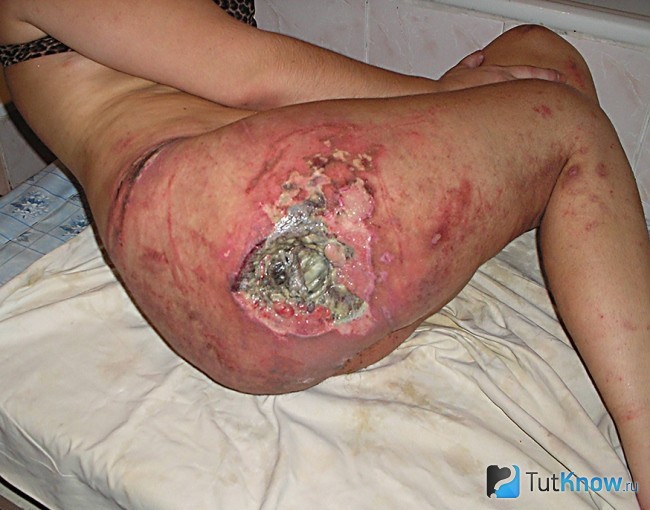
Причины появления пролежней
Пролежни образуются у больных, долго лежащих в постели в одном положении, в результате нарушенного кровообращения на тех участках тела, которые испытывают длительное давление на них и где кожа непосредственно прилегает к костным выступам (в области лопаток, крестца, копчика, пяток и т. д.).
Симптомы
Участки кожи бледнеют, а затем краснеют, на них появляется отечность, пузыри. Далее наступает омертвение мягких тканей и даже надкостницы. Осложнение пролежней может проявиться рожей, сепсисом, гангреной.
Стадии пролежней
Существуют 4 стадии пролежней:
- кожа имеет покраснения, но кожный покров не нарушен;
- поврежден поверхностный слой кожи;
- повреждения доходят до мягких тканей и мышц;
- поражены мягкие ткани, вплоть до кости.
Лечение пролежней
Если все же не удалось избежать появления пролежней, их необходимо лечить. Лечение зависит от стадии развития заболевания:
Пролежни первой степени
На первой стадии, когда кожа без повреждений, но имеются покраснения, болезненность, повышенная чувствительность отдельных участков кожи, применяют:
- Камфорный спирт для протираний.
- Детский крем для смягчения кожи.
- Мази актовегин или солкосерил для улучшения местного кровообращения и питания в тканях.
- Обмывания холодной водой для стимуляции местного кровотока.
Пролежни второй степени
При пролежнях второй степени, когда появляются поверхностные раны, пузыри с жидкостью, применяют:
- удаление отмершего эпителия при помощи хирургических ножниц;
- промывание ран 3% перекисью водорода или 0.9% раствором натрия хлорида;
- мази: левомеколь, ируксол, метилурацил, метилурацил с мирамистином, аргосульфан, аргедин;
- антисептические повязки на участки, лишенные эпидермиса;
- при необходимости – антибактериальную терапию (назначает врач);
- витаминные препараты.
Пролежни 3-4 степени
При пролежнях 3 и 4 степени, когда появляются глубокие раны, язвы, обнажаются кости, мышцы и сухожилия, наблюдается обширный некроз тканей, лечение проводят в стационаре. Назначают:
- Очищение ран от мертвых тканей хирургическим путем.
- Некролитики (препараты, способствующие отторжению некротических масс): трипсин, химотрипсин.
- Антибиотики широкого спектра действия.
- Стимуляторы процессов регенерации тканей: мазь метилурацил, каланхоэ, винилин, декспантенол, желе солкосерил.
- Облучение пораженных участков ультрафиолетом.
При лечении пролежней больным необходима консультация психиатра и назначение седативных препаратов, возможно, транквилизаторов. Это продиктовано тем, что пациенту сложно переносить наступившую ситуацию, при этом часто случаются отклонения в психике.
Народные средства
- Береза (почки). Почки березы залить 70%-ным спиртом, настоять при комнатной температуре 7-10 дней, процедить. Полученной настойкой смазывать участки пролежней или использовать ее в качестве примочек.
- Бузина. Свежесобранные молодые листья бузины заливают кипящей водой или кипящим молоком, затем отжимают и прикладывают к пролежням. Процедуру делают 2 раза в день. Молодые листья обладают противовоспалительным действием.
- Бычий пузырь. Для предупреждения пролежней советуют подкладывать под больного бычий пузырь, до половины наполненный воздухом. Опыт показывает, что у больного, лежащего 2 месяца на спине, не произошло никакого изъязвления. Пузырь достаточно переменять раз в месяц, чтобы лежать на нем было всегда удобно.
- Календула. Для лечения обширных, долго не заживающих пролежней применяют водные настои и отвары цветков календулы, которые оказывают успокаивающее, ранозаживляющее и противовоспалительное действие. Две чайные ложки цветков календулы заливают 2 стаканами кипятка, настаивают 15 минут и процеживают. Принимают по 0,5 стакана 4 раза в день перед едой.Приготовленный настой также используют наружно для промывания нагноившихся пролежневых участков и пропитывания салфеток, для повязок. При обширных, плохо поддающихся лечению пролежнях измельченные свежие листья календулы прикладывают непосредственно к пролежням, язвам и нагноившимся ранам.
- Масла и алоэ. Ускоряет процесс затягивания ран, вызванных пролежнями, масло шиповника, облепихи, мазь на основе листьев алоэ.
- Масло и лук. Смешать миндальное масло (30 г) и сок лука репчатого (30 г) и смазывать участки пролежней.
- Сбор №1.Дуб обыкновенный (кору), березу белую (листья), бузину черную, плаун булавовидный смешать поровну. Три столовые ложки измельченной смеси залить 0,8 л кипятка, настоять 3 часа, процедить и опять залить кипятком, настоять 6 часов. Использовать для примочек.
- Сбор №2.Почки осокоря (тополя черного) – 1 часть, кора дуба – 2 части, сливочное масло – 7 частей. Растительное сырье мелко измельчить, смещать с маслом, настоять в теплом месте всю ночь, утром вскипятить на слабом огне, процедить и слить в банку. Использовать как мазь.
- Яйца. Смешать яичный белок с 40%-ным спиртом и применять эту смесь для лечения пролежней. Перед употреблением взбалтывать.
Источник: https://nmedik.org/prolezhni.html