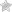Пролежни, как процесс распада тканей – всегда негативно сказывается на общем состоянии больного. Обширная раневая поверхность открытого пролежня образуется тогда, когда профилактика выполнялась в недостаточном объеме.
Чаще всего это происходит, если лежачий больной находится в домашних условиях, где нет возможности для медицинского персонала ежедневно проверять состояние кожных покровов.
При этом образуются пролежни, открытые раны которых становятся источником инфекции и ухудшением состояния для больного.
Что такое открытые пролежни
В народе принято считать, что такие повреждения бывают только на 3 и 4 стадии. Это неверное утверждение.
На любой стадии образования пролежней существует вероятность наличия открытого повреждения, которое может возникнуть за счёт некротического процесса или при грубом обращении с кожными покровами человека (чрезмерное надавливание при мытье или обтирании ветошью, подтягивание человека в кровати, когда кожа сильно скользит по простыне). В любом случае – рана всегда является открытыми воротами для проникновения патогенных микроорганизмов.
| 1 стадия | Открытые пролежни образуются в случае попадания на повреждённую кожу бактериальной инфекции. Тогда могут сформироваться различные язвочки и даже гнойники, которые со временем прорываются, оставляя раневую поверхность; |
| 2 стадия | Причиной может быть как инфекция, так и самопроизвольное вскрытие пузырьков, которые образуются преимущественно на этой стадии образования пролежней; |
| 3 стадия | Процесс образования ран только усиливается, если имеет место некротический процесс. Повреждения, как и всегда на этой стадии – довольно глубокие, затрагивающие мышцы; |
| 4 стадия | Часто на этой стадии открытые пролежни имеют большие размеры, особенно в глубину, затрагивая костную ткань. Некроз при этом может распространяться под кожей вдоль повреждённой области, образуя карманы с распавшейся тканью, которые незаметны со стороны. |
В любом случае – пролежни, это процесс распада тканей и порой он протекает настолько быстро, что возникает ощущение, что сразу после первой стадии возникает третья – настолько некротический процесс может быть агрессивным. Но это не так. Тем не менее, если у лежачего больного уже имеются открытые пролежни – следует быть очень осторожным при уходе и профилактических мероприятиях, чтобы не усугубить процесс.
Особенности течения некротического процесса у лежачих больных
Любой процесс распада тканей сопровождается выделением этих самых продуктов распада – гноем, слизью и жидкостью. Это в свою очередь инфицирует прилегающие ткани и способствует их раздражению. При неадекватном лечении или его недостатке – открытая рана начинает быстро увеличиваться в размерах.
Процесс некроза действует на общее состояние организма лежачего больного – продукты распада провоцируют местное воспаление, которое сопровождается сильной гипертермией, чувством разбитости, сонливостью, а также – сильной болью в месте воспаления. Причём особенность болевого синдрома в том, что у человека не болит сама рана. Во время некроза распаду подлежит всё – даже нервные окончания. Поэтому болят только края, где пока ещё сохранена чувствительность.
Основы лечения глубоких повреждений кожи
В зависимости от стадии и характера воспалительного процесса врач рассчитывает и назначает лечение. Оно может проводиться как в домашних условиях, так и в стационаре. Для того, чтобы человек находился дома, важно, чтобы у него была спокойная клиническая картина:
- Отсутствие местного воспаления;
- Нет сильного болевого синдрома;
- Отсутствие инфицирования повреждённой области – она должна быть «чистая», без гноя и других продуктов распада тканей;
- Удовлетворительное общее самочувствие.
Важно понимать, что только при наличии 1 или 2 стадии пролежней, лечение в домашних условиях открытой раны может быть приемлемо. При более тяжелых некротических процессах лечение может осуществляться только в условиях стационара.
В том случае, если у человека тяжёлое состояние, даже при том, что у него имеются неглубокие пролежни, лечение открытых ран у врача не будет приоритетом – главное стабилизировать общее состояние организма, особенно, если оно угрожает жизни больного.
При тяжелых поражениях тканей, когда имеются глубокие пролежни, открытые раны которых чистые и не имеют некроза – врачи назначают оперативное вмешательство.
Часто это используется для ушивания краев раны для её уменьшения.
Если сама по себе открытая рана не глубокая и имеет признаки грануляции тканей (образования новых эпителиальных клеток), применяют метод пересадки кожи от самого больного, чтобы ускорить процесс заживления.
Лечение лекарственными средствами
В дополнение к оперативному вмешательству и общей лекарственной терапии используют препараты, которые применяются местно, то есть в самой ране. Часто это противомикробные средства, позволяющие очистить рану от инфекции и уменьшить воспалительный процесс. Скорость распространения некроза при этом снижается. Таких препаратов немного, но все они благоприятно действуют на открытые раны:
- Хлоргексидин;
- Стрептомицин;
- Борная кислота;
- Химотрипсин;
- Браунодин;
- Пронтосан.
При неглубоких открытых пролежнях используются лекарственные препараты на основе цинка. Они имеют довольно вязкую текстуру, напоминающую пасту. При нанесении ее на рану, образуется защитная пленка, которая служит не только препятствием для бактерий, но и подсушивает поврежденные ткани, ускоряя процесс заживления.
Лечение народными средствами
Важно понимать, что никакие травы и настои не способны остановить процесс некроза. Народные средства используются только в том случае, когда пролежень находится в начальной стадии и только после одобрения такой терапии лечащим врачом, иначе можно нанести вред лежачему больному.
Чаще всего, применение народных средств направлено на повышение устойчивости организма. Сочетание народных средств и лекарственной терапии, когда действие компонентов дополняет и усиливает работу друг друга благоприятно сказывается на лечении. Главное понимать, что использование народных средств не может заменить лечение.
Профилактика
При наличии глубоких пролежней, лечения открытых ран недостаточно. Профилактические мероприятия необходимы, без них ни одна лекарственная терапия не сможет помочь.
Применение массажа краев раны и своевременное изменение положения тела обеспечивают адекватное кровообращение в тканях, насыщение клеток кислородом и другими жизненно необходимыми веществами.
Использование местнораздражающих средств, таких как камфорный спирт (только для кожных покровов без повреждений!) усиливают приток крови непосредственно к области применения.
Адекватный уход, с использованием всех необходимых средств обеспечивает чистоту кожи и уменьшение вероятности инфицирования, а также формирования новых осложнений. Полноценное питание способствует ускорению заживления открытых ран, за счёт поступления в организм должного количества строительного материала для поврежденных и новых клеток.
Источник: https://zabota-doma.ru/zabolevania/prolezhni/otkrytye-prolezhni/
Лечение пролежней в домашних условиях открытая рана
Пролежни — это повреждение тканей в виде язв, ран, которое встречается у длительно лежащих постельных больных. Они возникают из-за постоянно сдавливания, смещения тканей, нарушения их кровоснабжения. Лечение пролежней — дело хлопотное, нелегкое.
Такая патология встречается не только среди этой категории больных — пролежни развиваются при длительном давлении на кожные покровы извне. «Излюбленное» место пролежней — зоны выступов костей.
Пролежни появляются среди пациентов, страдающих патологиями иннервации кожи на фоне заболеваний спинного мозга. Открытые раны (язвы) появляются на пятках, голове, ягодицах.
Стадии пролежней, тактика лечения
Медицина постоянно проводит клинические наблюдения за больными пролежнями, было проверено много методик лечения, однако оптимальное решение по исцелению до сих пор не найдено.
Пролежни трудно поддаются лечению ввиду продолжительной обездвиженности постельного больного, а также из-за нарушения кровоснабжения участков со сдавленными тканями.
Различают четыре стадии пролежней
- Незначительные дефекты кожного покрова.
- Глубокое повреждение кожи, жировой клетчатки.
- Повреждения мышечной ткани.
- Обширные раны вплоть до костей.
На сегодняшний день традиционная медицина располагает двумя методами лечения пролежней — консервативным и хирургическим.
Первая методика предусматривает улучшение кровотока к поврежденным тканям, предотвращение инфицирования ран, очищение от некротических масс, затягивание поврежденных участков. Вторая применяется редко при тяжелых случаях, когда раны не поддаются лечению, долго не заживают.
Назначает лечение пролежней врач стационара на основании результатов обследования, степени распространения патологического процесса.
Лечение пролежней 1 и 2 стадий
При первой стадии пролежней, когда появились лишь уплотнение и покраснение кожи, проводятся лечебно-профилактические мероприятия, чтобы не допустить прогрессирование некроза (отмирания) тканей.
Определив состояние поражения тканей, врач выявляет и исключает внутренние и внешние факторы, способствующие развитию ран. Консервативная терапия проводится с учетом всех сопутствующих патологий, усугубляющих состояние пациента.
Обычно доктор назначает:
► Переливание крови или гемодез, обеспечивающие дезинтоксикацию организма.
► Комплекс витаминов, иммуностимуляторы, повышающие защитные силы организма.
► Для устранения длительного сдавливания тканей больного переворачивают каждые два часа.
► Использование специальных средств, уменьшающих давление на тело: прокладок, шин из пластика, подушек, матрасов и др.
Как лечатся пролежни 3-4 стадии
Во время третьей стадии отмечается усиленный некроз (отмирание) кожного покрова, подкожного жирового слоя. Пролежни у тяжелых лежащих больных подлежат хирургическому лечению: раны очищаются от повреждённых тканей, гноя; путем поглощения выделений раны обеспечивается защита от высыхания.
На этой стадии болезни воспалительный процесс скоропостижно переходит на ближайшие участки тела, которые также страдают от нарушения кровоснабжения. Действовать нужно быстро, поскольку самостоятельная регенерация клеток кожи прекращается.
Некроэктомию (удаление вымершей ткани) проводят до появления течи крови из капилляров. После чего специалист назначает антибиотики, имеющие широкий спектр действия, чтобы прекратить дальнейшее инфицирование пролежней.
Для лечения ран от пролежней применяются:
► некролитические препараты — Трипсин, Коллагензин, Химиотрипсин;
► противовоспалительные медикаменты — Гидрокортизон, Альфогин, Вулнузан;
► стимуляторы, восстанавливающие ткани — Метилурацил, Винилин, Бепантен;
► средства, улучшающие микроциркуляцию лимфы — Пирикарбат, Трибенозид.
Четвертая стадия недуга выражается глубоким некротическим повреждением мышечного слоя, сухожилий и даже костей. Хирургическая терапия предусматривает абсорбцию, увлажнение раны и иссечение некротической ткани.
Хирургическое лечение пролежней проводится после затихания острого периода некроза. Своевременное удаление омертвевших участков кожи сохраняет наибольшее количество здоровой ткани. Параллельно больной принимает курс антисептических и антибактериальных препаратов, а также физиотерапевтических процедур.
Лечение пролежней с учетом их локализации
Как уже было отмечено выше, образование пролежней у тяжелых лежащих больных происходит из-за нарушения кровоснабжения, когда сдавлены кожа и сосуды. На участках с максимальным давлением отмирают клетки тканей.
Например, при горизонтальном положении на боку, раны возникают на коже бедра, колена или лодыжки. Когда пациент из-за тяжелого состояния лежит много времени на животе, раны образуются на лобке, скулах лица.
У лежащих на спине больных раны пролежней открываются на лопатках, пятках, копчике, области крестца, затылка, локтей. Уход за пациентом, лечение пролежней проводится с учетом места их локализации.
Препараты для лечения пролежней на пятках
Раны на пятках заклеивают специальной повязкой — «Комфил» (производство Дания). Средство обладает антисептическим действием, не допускает дальнейшее инфицирование поврежденных тканей.
Загрязненные раны чистят от некроза и гноя, после чего обеззараживают препаратом «Протеокс«. Его можно заменить аналогами: раствором бриллиантовой зелени, перекисью водорода, спреем с хлоргексидином, маслом чайного дерева.
Лечение пролежней на ягодицах
Основное направление консервативного лечения — прекращение сдавливающего фактора и восстановление надежного кровоснабжения тканей. Если не устранить давление на пораженные участки, никакие средства вам не помогут.
Грамотное лечение обеспечивает своевременное отторжение некротических клеток, своевременное заживление раны. Лечение образовавшихся язв на ягодицах проводится в три этапа:
- Обеспечивается нормальное кровоснабжение проблемных участков кожи.
- Обработка тканей во время отторжения некроза.
- Очищение раны, использование препаратов, ускоряющих заживление.
Медики часто лечат пролежни на ягодицах медикаментами, содержащими серебро. Они оказывают обезболивающее и противомикробное действие. Мази и кремы с содержанием серебра обеспечивают быстрое заживление ран.
Чтобы не пересушить кожу, не используются часто спиртосодержащие лекарственные препараты.
Раны на копчике
Язвы, возникающие на копчике, лечатся повязками, смоченными в лечебной смеси коньяка и соли (на 150 г коньяка – 30 г поваренной соли). На повязку накладывается компрессорная бумага, которая периодически меняется.
Перед очередной сменой повязки пролежни тщательно промывают, удаляя остатки соли. Заживление ран ускоряется применением Солкосерина, Левосина, Облепихового масла.
Гнойные раны (язвы) обрабатываются антибактериальными или антисептическими препаратами: борной кислотой, стрептоцидом.
Лечение пролежней в домашних условиях
Лечение последствий пролежней у пациентов, находящихся дома, имеет существенные трудности. Дело в том, что домашние условия не позволяют проводить надлежащую очистку гнойной раны, наладить газообмен, обеспечивающий восстановление поврежденных тканей.
Кроме народных средств и аптечных лекарственных препаратов для лечения ран применяется антисептический пластырь, а также противопролежные матрасы, изготовленные из специальных материалов.
Консервативная терапия
Чтобы быстрее наступил процесс отторжения некротических тканей с последующим заживлением пролежней, используется эффективный препарат Ируксол.
Первичная обработка раны проводится специальными инструментами. Очищенную от повреждённых тканей язва, перевязывается бинтом с наложением анальгетиков. На неё накладывают компресс с ранозаживляющими препаратами или гидроколлоидную повязку — Гидрокол либо Гидросорб.
Инфицированные пролежни обрабатываются местными антимикробными средствами.
Крема и мази для наружного лечения пролежней
Не рекомендуется лечить раны размягчающими мазями или наложением глухих повязок, перекрывающих доступ кислорода. Во время вымирания клеток на начальной стадии болезни лучше воздержаться от применения влажных повязок.
Указанные манипуляции способствуют возникновению влажного некроза с активной гибелью клеток. При влажном некрозе тканей или возникновении гнойной влажной раны назначают антибактериальные препараты. Оправдано использование следующих лекарственных средств, облегчающих состояние больного:
► мази «Аутенрита»;
► линимента Вишневского;
► «Бепантена»;
► мази «Боро-Плюс».
Антипролежневые матрасы
Противопролежный матрас считается самым эффективным средством, не допускающим возникновение пролежней. Изготовленный из специальных материалов, матрас постоянно меняет давление на различные участки тела за счет регулярного сдувания и надувания воздуха во многих его камерах.
Средства народной медицины
Как вспомогательная мера борьбы с пролежнями применяется лечение народными средствами. Во многих случаях народные средства оказывают существенное облегчение состояния пациента, однако любые действия должны быть согласованы с лечащим врачом. К этим средствам относится репешок.
Рецепты нетрадиционной медицины:
► Обрабатывать раны несколько раз в сутки свежевыжатым соком медуницы.
► Прикладывать к язвам дважды в день 1с.л. измельченных молодых листьев бузины, предварительно ошпаренных кипящим молоком.
► Разрезанные вдоль свежие листья каланхоэ прикладывать срезом к ранам, закрепить бинтом или пластырем, оставить до утра.
► Пролежни на голове лечатся смесью шампуни с водкой в пропорции 1:1. Раствором моют волосы и кожу головы.
► Наносить дважды в сутки мазь на основе календулы лекарственной (1с.л.) и аптечного вазелина (50г).
► Примочки с свежим картофелем делают 1-2р/д. Сначала очищенный картофель пропускают через мясорубку, полученную кашицу смешивают в пропорции 1:1 с натуральным медом. Выкладывают тонким слоем смесь на стерильную салфетку и прикладывают к ране.
► Накладывать на ночь стерильную повязку с медвежьим или рыбьим жиром.
► Влажные пролежни быстрее подсыхают, если посыпать их 1р/д картофельным крахмалом.
► Привязывать к ранам на ночь свежие листья белокочанной капусты. Примерно через 10-14 дней в окружности пролежней появятся красные пятнышки, свидетельствующие о скором заживлении язв.
► Обрабатывать пролежни раствором марганцовки (разбавить порошок в воде до появления ярко-розовой окраски раствора).
Лечение язв на коже при пролежнях проводят еще лаконосом. Читайте эту статью. Можно также лечить вербейником монетчатым, статья о котором на этой странице. О том, как помогает больному пролежнями береза, читайте здесь. Ускоряет заживление ран любисток лекарственный, о нем статья здесь. Незащивающие раны исцеляет будра плющевидная, об этом написано здесь.
Оперативное лечение
Хирургическое лечение предписывает врач на основании состояния больного по определенным показаниям. Ошибки лечения могут увеличить распространение пролежней.
Методы хирургического лечения: иссечение раны, кожная пластика, пластика с применением местных тканей.
Хирургическое лечение не всегда приносит желаемые результаты. Случается, что из-за плохого кровообращения плохо приживается вновь пересаженная кожа. К ранним послеоперационным осложнениям относятся: скопление жидкости под кожей, некроз кожи или раны, расхождение швов, кровотечение. Возможно образование новой язвы с рецидивом пролежня.
Профилактика рецидива пролежней
Главное правило для предупреждения пролежней — качественный уход за постельным больным. Пациенту рекомендуется наладить хорошее кровоснабжение на всех участках тела.
Его нужно периодически переворачивать каждые два часа, чтобы не допускать сдавливание тканей. Иначе количество язв будет увеличиваться, процесс может достигать до костей.
Факторы риска возникновения пролежней:
► нерегулярная гигиена кожных покровов;
► использование одежды или постели со складками, пуговицами, раздражающими швами;
► применение средств, вызывающих аллергическую реакцию у больного;
► избыточная масса тела, сильное выделение пота, сахарный диабет;
► дефицит жидкости в организме, нерациональное питание;
► болезнь Паркинсона, ВИЧ-инфекция;
► патологии спинного мозга, сердечно-сосудистой или кровеносной системы;
► злоупотребление алкогольными напитками, курение;
► малоподвижный образ жизни, тяжелые переломы костей;
► малокровие;
► злокачественные новообразования;
► сухая кожа, отеки конечностей, живота.
Лечебно-профилактические мероприятия:
► регулярное очищение кожных покровов, бесконтактное высушивание (без применения салфеток или полотенец), обработка антисептиками;
► выпрямление складок на постели или одежде, регулярная смена нательного и постельного белья;
► применение лечебного матраса (противопролежнего, вибрационного, пневматического или водного);
► частое изменение положения лежачего больного;
► выполнение питьевого режима, организация правильного питания;
► стимуляция мышц — массаж, электробелье.
Выводы: лечение пролежней в домашних условиях – дело хлопотное, требуются большое терпение и вера в успех. Очень важно согласовать все действия с лечащим врачом.
Сохранить
Источник: https://medicynanaroda.ru/lechenie-prolezhnej-v-domashnih-usloviyah.html
Пролежни: Лечение в домашних условиях (открытая рана)
Пролежнями называется заболевание, которое вызывается проблемами с кровообращением в тканях, что очень актуально для лежачих больных. Чаще всего эта патология возникает в местах, где к кожному покрову максимально близко расположены кости.
Если больному приходится много времени проводить в положении лежа на спине, то чаще всего пролежни образовываются в крестцовой области, а также на конечностях (пятки, локти). Когда человек длительное время лежит на животе, то патологические изменения могут коснуться лобковой области и скул. При долгом лежании на боку язвы могут образоваться на лодыжках, коленях, бедрах.
1. От чего возникают пролежни?
Лечение в домашних условиях (открытая рана) пролежней – это проблема, актуальная для многих лежачих больных и их родных и близких. При многих заболеваниях, среди которых следует отметить и травмы, человеку приходится много времени проводить лежа в постели с минимальным движением.
При некоторых патологиях происходит полное обездвижение (паралич), и без посторонней помощи поменять положение становится невозможным. При травмах позвоночника, переломах конечностей человек может находиться в лежачем состоянии от нескольких недель до всей жизни.
Некоторые факторы могут привести к тому, что на кожных покровах возникают серьезные изменения – пролежни.
Среди самых «популярных» факторов, повышающих риск возникновения этих патологий, можно выделить следующие:
- пожилой возраст, так как у людей старшего возраста ткани хуже регенерируют;
- высокая влажность в помещении, где находится больной;
- патологии, связанные с кровообращением, при которых питание тканей ухудшается;
- при авариях часто человек получает травмы головного мозга, которые приводят к тому, что боль от нарушения целостности кожных покровов может вообще не ощущаться;
- неправильное питание (в том числе повышенное употребление сахара);
- плохой уход за лежачим больным.
При совокупном влиянии нескольких факторов риск возникновения пролежней сильно повышается.
2. Симптомы и стадии пролежней
Существует четыре стадии, которые проходит данное заболевание. Отличаются они тем, насколько глубоко поражаются ткани:
- На первой стадии основным симптомом является покраснение кожных покровов. Даже когда на пораженный участок кожи уменьшается давление, краснота не проходит.
- Когда заболевание достигает второй стадии, то наблюдается нарушение целостности эпидермиса, на коже образуются волдыри, кожа начинает отслаиваться.
- Третья стадия характеризуется поражением тканей мышц и некрозом. На пораженных областях можно заметить выделения жидкой консистенции в большом количестве.
- При четвертой стадии патологические изменения начинают касаться костной ткани, происходит образование полостей в костях, наблюдается сильнейших некроз. Очень часто на данном этапе болезни происходит сепсис.
В зависимости от степени поражения тканей врач назначает лечение. В тяжелых случаях показано хирургическое вмешательство, на начальных стадиях достаточной будет консервативная терапия. Благодаря ей можно добиться активизации процесса кровоснабжения в поврежденных тканях, очистить раны от некротических тканей, достичь заживления язв.
3. Пролежни: лечение в домашних условиях, открытая рана
Лечить пролежни в домашних условиях вполне возможно, если патология относится к первым двум стадиям, то есть поражения не затронули слишком глубоко расположенные ткани, в том числе костные.
Самое первое, что нужно сделать для эффективного результата, — это прекратить процесс давления на пораженные ткани. Без этого любое лечение будет безуспешным.
Рану для начала нужно очистить от гнойных масс и загрязнений, после чего нужно ее продезинфицировать. Для этого подойдут такие средства, как перекись водорода, хлоргексидин, «Протеокс», раствор бриллиантового зеленого, масло чайного дерева.
В качестве антисептиков также можно применять порошок стрептоцида или борную кислоту.
Когда раны имеются в области пяток, то можно применять для их лечения предназначенные для таких целей повязки под названием «Комфил».
Язвы на ягодицах хорошо поддаются излечению с помощью мазей и кремов, содержащих серебро, например, Дермазина. Поражения на копчике лечатся посредством Солкосерила, Левосина, облепихового масла.
Хорошо помогают компрессы с коньяком и солью (марлевые повязки вымачиваются в растворе из 150 мл коньяка и 1-1,5 ст.ложек пищевой соли).
В зависимости от степени поражения кожных покровов несколько различается методика лечения.
При первой тепени нужно протирать покрасневшие места ватным тампоном, смоченным в камфарном спирте, для улучшения кровоснабжения тканей использовать такие средства, как Актовегин или Солкосерил, а также периодически промывать кожные покровы теплой водой. Для смазывания воспалений хорошо подойдет Ксероформ. Конечно же, больного нужно как можно чаще переворачивать, чтобы он менял свое положение.
На второй стадии начинаются некротические процессы, и поэтому требуется постоянно очищать пораженную область от омертвевших клеток и гноя. Для того, чтобы промывать рану, можно использовать физраствор или перекись водорода. От воспалений необходимо использовать мази с антибактериальными свойствами, а язвы нужно накрывать антисептическими повязками.
Третью и четвертую стадии патологии нужно лечить под постоянным врачебным контролем.
4. Профилактика
В качестве основных профилактических мер, которые позволят снизить вероятность образования пролежней у лежачих больных, нужно отметить:
- постоянное поддержание чистоты кожи у пациента, для этого хорошо подойдет губка из натурального материала и мыло с антибактериальным эффектом;
- если кожа пересушена, то ее можно увлажнить с помощью детского крема;
- у лежачих людей нередко наблюдается такая проблема, как недержание мочи, поэтому нужно постоянно соблюдать гигиену в области промежности;
- высокая потливость является провоцирующим фактором для развития пролежней, помочь справиться с этой проблемой можно при помощи обычного столового уксуса, который применяется наружно для протирания.
Источник: https://healthisgood.ru/prolezhni-lechenie-v-domashnix-usloviyax-otkrytaya-rana.html
Пролежни: как справиться с неприятностями
К сожалению, иногда даже самый лучший уход за лежачими больными не спасает от появления пролежней. Особенно остро этот вопрос стоит у пациентов с нарушенной иннервацией мягких тканей — спинальными травмами, заболеваниями ЦНС, полинейропатией. Лечение пролежней — сложный и длительный процесс, который требует терпения как от пациента, так и от его родственников или близких.
Прежде чем начинать лечение, нужно выяснить, на какой стадии выявлены пролежни — каждая из них отличается выраженностью и характером изменений тканей.
Первая стадия — небледнеющей эритемы. Кожа в зоне сдавливания красная, при нажатии пальцем не бледнеет. Краснота — это первый сигнал, на который необходимо обратить внимание. Лечение пролежней, начатое на первой стадии, приносит наилучшие результаты.
Вторая стадия — некроз поверхностного слоя кожи. Пролежень имеет вид волдыря, заполненного серозной жидкостью, или эрозии, расположенной на фоне эритемы. Дно раны ярко-розовое, без слизи, гноя, струпа. Иногда это несколько мелких ранок или пузырьков. Пролежни 2-й стадии считаются поверхностными, а их лечение — не слишком трудным.
На третьей стадии патологические изменения касаются всех слоев кожи. Такие пролежни очень часто инфицируются патогенной флорой. Внешне это проявляется скоплением гноя на дне и стенках раны. Добиться хорошего лечебного эффекта в такой ситуации сложнее, а лечение длится долго.
Нередко некротические изменения захватывают сухожилия, связки кости. Без квалифицированной медицинской помощи вылечить больного практически невозможно. Лечение пролежней 4-й степени проводится только в стационаре с привлечением всех возможных консервативных и оперативных мер.
Общие принципы лечения пролежней
Лечение пролежней у лежачих больных может быть консервативным и оперативным. Выбор и объем вмешательства определяются индивидуально с учетом запущенности процесса.
Основная задача лечения — улучшить кровоснабжение мягких тканей, очистить рану и создать благоприятные условия для ее заживления. При этом соблюдаются такие правила:
- нельзя массировать и растирать кожу в зоне поражения — воспаленные ткани легко повреждаются, а образованные микротрещины инфицируются, в результате пролежень прогрессирует, а состояние больного ухудшается;
- обработка кожи проводится аккуратными плавными движениями;
- нельзя использовать размягчающие мази, накладывать глухие повязки;
- для лечения сухих пролежней запрещено использовать влажные повязки;
- лечение гнойных пролежней сопровождается системной антибиотикотерапией.
Независимо от стадии пролежня, первое, что нужно сделать — устранить непрерывное давление. Больного необходимо переворачивать не реже, чем через каждые два часа. Под участок тела с образовавшимся пролежнем подкладывают подушки с различными наполнителями — водой, пеной, гелем.
Если есть возможность, используют противопролежневые матрасы. Они имеют ячеистую структуру. При помощи компрессора они поочередно заполняются воздухом, при этом давление на тело пациента изменяется, улучшается кровоснабжение тканей, активизируются регенераторные процессы.
Дальнейшая тактика определяется индивидуально.
Лечение поверхностных пролежней
Лечение поверхностных пролежней проводится, как правило, в домашних условиях. Пораженный участок кожи смазывают камфорным спиртом каждые 2-3 часа. Утром и вечером пролежень, который должен оставаться сухим и чистым, обрабатывают облепиховым маслом.
При появлении некротических изменений рану обрабатывают антисептическим раствором, лучше всего хлоргексидином. Нежелательно использовать йод, фукорцин, «зеленку» — они сильно сушат кожу и снижают местный иммунитет. После обработки антисептиком рану просушивают и накладывают мазь, улучшающую кровоснабжение и ускоряющую заживление, например, актовегин или солкосерил.
Лечение глубоких пролежней
Для лечения глубоких пролежней больного желательно госпитализировать в стационар — раны очень часто инфицируются, а выполнить все необходимые манипуляции в домашних условиях не всегда возможно. Весь лечебный процесс условно можно разделить на такие этапы:
- удаление мертвых тканей;
- очистка раны;
- заживление раневого дефекта.
Удаление мертвых тканей проводится хирургическим методом. Поскольку точно определить границу некроза очень сложно, врач старается максимально сохранить живые структуры, особенно возле суставов и в зоне расположения крупных нервно-сосудистых пучков. Некротические ткани, которые не удалось удалить хирургическим путем, устраняют на втором этапе.
На этапе очистки раны используют промывания перекисью водорода, ферментативные препараты, повязки с гипертоническими растворами.
Перекись водорода оказывает антибактериальное действие, ферменты расщепляют крупные молекулы на более мелкие, способствуют быстрейшему отторжению мертвых тканей.
Гипертонические растворы очищают дно и стенки раны. После полной очистки назначают ранозаживляющие средства.
Для лечения глубоких пролежней широко применяют физиотерапевтические методики — ультразвук, УВЧ, электрофорез с антибактериальными средствами, низкоинтенсивный лазер.
При наслоении инфекции показана системная антибиотикотерапия. Препарат подбирают индивидуально, опираясь на результаты бактериологического исследования и теста на чувствительность к антибиотикам. При необходимости применяют комбинацию из двух-трех лекарств.
Если после двухнедельного консервативного лечения площадь пролежня уменьшилась менее чем на треть от изначального состояния, необходимо принять решение об оперативном вмешательстве.
При этом нужно учитывать, что операция сопряжена с определенными трудностями — плохой приживаемостью трансплантатов, некрозом раны, высоким риском кровотечения, несостоятельностью швов.
В позднем послеоперационном периоде может образовываться свищ.
Осложнения объясняются обилием патогенной флоры в ране, плохим кровоснабжением тканей, значительным упадком сил больного. Окончательное решение по поводу целесообразности операции и ее объема принимает лечащий врач.
Рекомендации
Чтобы избежать длительного и трудоемкого лечения пролежней, необходимо соблюдать такие меры профилактики:
- ежедневно проводить осмотр лежачего больного;
- регулярно изменять положение больного в постели;
- подкладывать под места возможного появления пролежней надувные круги, мешочки с крупой или специальные приспособления, предназначенные для снижения давления на мягкие ткани;
- следить за чистотой постельного белья и отсутствием складок на простыни;
- массировать больному затылок, плечи, крестец, пятки и другие места, в которых могут развиваться пролежни.
При появлении самых незначительных изменений нужно обратиться за медицинской помощью. Своевременность — один из ключевых моментов успешного лечения.
Источник: https://medbooking.com/blog/article/zdorove-cheloveka/prolezhni-kak-spravityjsia-s-nepriiatnostiami
Пролежни
Что такое пролежни?
Пролежни являются серьезным осложнением у больных с нарушенным питанием тканей как под воздействием внешнего сдавления, так и в результате различных системных заболеваний.
Пролежень – омертвение (некроз) мягких тканей вследствии постоянного давления, сопровождающегося местными нарушениями кровообращения и нервной трофики.
Клинически более правильным является обозначение данного патологического процесса как язвы, образующейся вследствие давления.
Виды пролежней
Степень I: кожный покров не нарушен. Устойчивая гиперемия, не проходящая после прекращения давления.
Степень II: поверхностное (неглубокое) нарушение целостности кожных покровов с распространением на подкожную клетчатку. Стойкая гиперемия. Отслойка эпидермиса.
Степень III: разрушение кожного покрова вплоть до мышечного слоя с проникновением в мышцу. Пролежень выглядит как рана. Могут быть жидкие выделения.
Степень IV: поражение всех мягких тканей. Наличие полости, обнажающей нижележащие ткани (сухожилия, вплоть до кости).
Причины возникновения пролежней
На сегодняшний день установлено, что основными причинами возникновения пролежневых язв, являются:
- непрерывное давление,
- силы смещения,
- трение и влажность.
Большую роль в развитии язв также играют:
- ограниченная двигательная активность больных,
- недостаточное питание и уход за больным (грязная, сухая кожа, крошки и мелкие предметы в постели, складки, швы, пуговицы на белье),
- недержание мочи и кала.
Кроме того, существенными факторами риска являются такие сопутствующие заболевания и состояния, как:
- диабет,
- болезнь Паркинсона,
- аллергическая реакция на средства по уходу за кожей,
- потоотделение при повышенной температуре
- параплегия и истощение.
Из социальных факторов риска следует отметить:
- принадлежность к мужскому полу (Spector W.D., 1994),
- возраст больных старше 70 лет,
- нехватка обслуживающего персонала.
Как происходит возникновение пролежней
При возникновении непрерывного давления происходи сдавление кровеносных сосудов, следствием чего является недостаточный приток крови к тканям.
В том случае, когда к сдавлению добавляется смещение мягких тканей, происходит натяжение сосудав вызывая их тромбоз и риск разрыва мелких капилляров, которые очень необходимы для обмена веществ между кровью и тканями, что также приводит к ишимизации мягких тканей, кожи (Witkowsky J.A. и Parish L.C. (1982), а также Allman).
Совокупное действие сил смещения и непрерывного давления может привести к развитию пролежневых язв и при низком внешнем давлении. Трение также играет важную роль, так как оно приводит к слущиванию защитного внешнего рогового слоя кожи.
Мышечные волокна более чувствительны к ишемическому фактору, чем кожа. Изменения в ответ на давление развиваются прежде всего в мышечном слое над костным выступом. Впоследствии они распространяются по направлению к коже. Решающую роль в образовании язв играют силы смещения.
R.A. и Desforges J.F. (1989) провели ряд экспериментальных и клинических исследований и научно доказали высокую степень риска влажности кожи и окружающей среды в формировании пролежневых язв.
Продолжительное воздействие непрерывного давления приводит к локальной ишемии тканей. В результате специальных исследований продемонстрировано, что непрерывное давление70 мм рт.ст. в течение 2 часов вызывает необратимые изменения в тканях. В то же время при прекращении давления каждые 5 минут в тканях возникают минимальные изменения без каких–либо последствий (Kosiak M.,1961).
Места образования пролежней
В зависимости от расположения пациента (на спине, на боку, сидя в кресле) точки давления изменяются.
Чаще всего в областях:
- ушной раковины,
- грудного отдела позвоночника (самого выступающего отдела),
- крестца,
- большого вертела бедренной кости,
- выступа малоберцовой кости,
- седалищного бугра,
- локтя,
- пяток.
Реже в области: затылка, сосцевидного отростка, акромиального отростка лопатки, ости лопатки, латерального мыщелка, пальцев стоп.
В мировой практике известны случаи локализации пролежней на пальцах рук, а также на голове и ушах. Пролежень на коже может возникнуть и от давления гипсовой повязки при переломах или на слизистой оболочке рта — от давления зубного протеза.
Профилактика пролежней
Принципы профилактики:
- уменьшение сдавления, трения или сдвига;
- полноценное питание и личная гигиена;
- уменьшение раздражителей кожи;
- уход за кожей – содержите кожу в чистоте;
- снижение влажности кожи;
- регулярность и правильность отправлений (мочи и кала).
Уменьшение сдавления
Необходим мягкий, но упругий матрас. Для этого подходит поролоновый матрас, толщина которого должна быть не менее 15 см. Ложе должно быть ровное без бугорков и ямок. Можно приобрести специальный противопролежневый матрас, но помните, что он не панацея от пролежней, при недостатке других мер у больного, лежащего на нем, все равно могут образовываться пролежни.
Ежедневно осматривайте кожу, особенно в местах костных выступов, т.к. именно там и образуются пролежни. Необходимо часто менять положение тела пациента, чтобы кожа испытывала минимальное трение, а мягкие ткани – минимальное смещение. Это необходимо делать не реже, чем каждые 2-3 часа, в том числе и в ночное время.
Под места костных выступов дополнительно подкладывают валики, например, мягкие подушки из пера или поролона. Под неподвижные конечности можно сшить мешочки, наполненные круглым зерном, например, пшеном. Под крестец подкладывают резиновый круг.
Смысл применения разнообразных валиков и противопролежневых матрасов в том, что они увеличивают площадь соприкосновения тела и поверхности, на которой лежит пациент, а значит, уменьшается давление на каждый участок тела, уменьшается нарушение кровообращения и таким образом снижается риск возникновения пролежней.
Не подтягивайте пациента в одиночку, если пациент не может Вам помочь. Не тащите и не выдергивайте белье из-под пациента, особенно мокрое. Не подпихивайте под него судно. Для всего этого есть несложные приемы, основной смысл которых состоит в том, что больного надо сначала приподнять, а только потом двигать или подкладывать под него что-либо.
Не оставляйте пациента в неудобном положении, а слабых пациентов не пытайтесь усадить или придать им полусидячее положение, т.к. их мышечной активности не хватает на удержание в этом положении, и они начинают сползать. Обеспечивайте таких пациентов упором (любым приспособлением для упора) в ногах.
Питание и питье
Питье и питание должны быть полноценными с учетом ограничений, если таковые имеются. Пища должна содержать не менее 20% белка. Выбирайте продукты, в которых содержится много микроэлементов – железа и цинка, а также витамина С. Используйте кисломолочные продукты, зелень, овощи, фрукты.
Для тяжелых больных мясо – трудная пища. Используйте куриный бульон, рыбу, бобы, крупы и молочные продукты для покрытия потребностей в белке. Питье не менее 1,5 л, если нет ограничений. Не употребляйте сладких и газированных напитков, а также сублимированных продуктов, т.е.
быстрого приготовления из сухих веществ путем растворения в воде.
Уменьшение раздражения кожи
Стелите старенькое, застиранное, а значит мягкое белье; следите, чтобы на белье не было грубых швов, пуговиц, заплаток; регулярно и часто оправляйте постель, чтобы под пациентом не было складок и мелких предметов. Используйте для ухода за кожей низкоаллергенные, проверенные средства, например, детское мыло.
Избегайте ярких по цвету и сильных по запаху веществ. Чаще проводите туалет промежности, т.к. частицы кала и мочи являются сильными раздражителями. Ни в коем случае не ограничивайте питье пациента с недержанием мочи, т.к. при недостатке жидкости повышается концентрация мочи, а соответственно и сила раздражения.
Коротко стригите ногти себе и пациенту: себе – чтобы случайно не поцарапать пациента, а пациенту – чтобы он не расчесывал кожу, т.к. при длительном лежании или сидении сдавленные участки зудят. Следите за тем, чтобы пациент был одет и закрыт одеялом соответственно температурным условиям комнаты.
При перегреве пациента усиливается потение и увеличивается риск развития пролежней.
Правила ухода за кожей
Правила достаточно просты: не допускайте загрязнения кожи, чрезмерной сухости и влажности, потому что такая кожа менее всего способна сопротивляться внешним воздействиям, используйте обычную воду, мыло, мочалку из х/б ткани или натуральной губки, питательные и увлажняющие кремы, подсушивающие мази, присыпку. Внимательно наблюдайте за кожей, и Вам станет ясно, в какой момент что применять. Общее правило такое: влажную кожу нужно подсушивать, а сухую – увлажнять.
Не используйте антибактериальное мыло, т.к. вместе с вредными бактериями уничтожаются и полезные микроорганизмы; кожа после прекращения использования такого мыла становится малоспособной сопротивляться даже незначительной инфекции (реклама говорит правду, но не всю). Спиртосодержащие средства, такие как лосьоны и камфорный спирт, можно использовать только для пациентов с жирной кожей.
Кожу в местах сдавления не трите при мытье. Употребляйте мягкие губки и пользуйтесь ими очень деликатно, чтобы не травмировать верхние слои кожи. При высушивании кожи не вытирайте ее, а промакивайте. Покрасневшие участки кожи ни в коем случае не массируйте, а вот легкий регулярный массаж вокруг этих мест весьма желателен. Обязательно устраивайте для кожи воздушные ванны.
На состояние кожи значительно влияет влага, в основном, моча и пот. Главное – личная гигиена больного и смена белья. Делайте это часто. При недержании мочи лучше использовать подкладки или памперсы, хотя некоторым пациента достаточно лишь чаще давать судно.
За неимением средств на подкладки и памперсы старайтесь использовать подгузники из белья (во много раз сложенное х/б белье, проложенное в промежности или подложенное под ягодицы, ограничит растекание мочи; старое застиранное белье хорошо впитывает влагу).
При недержании мочи у мужчин можно использовать специальную мочеприемную систему (мочеприемник). Повышенное потоотделение наблюдается у температурящих пациентов. Для того, чтобы уменьшить потоотделение, нужно, прежде всего, лечить основное заболевание.
Для обтирания больного лучше использовать не мыло и воду, а слабый раствор уксуса (1 ст. ложка столового уксуса на 1 стакан воды).
Лечение пролежней
Не стоит рассчитывать на помощь мазей, порошков и других препаратов, пока Вы не освободите пораженные места от сдавления с тем, чтобы кровь могла свободно поступать к месту образовавшегося пролежня.
Говоря о лечении пролежня, нужно, прежде всего, сказать несколько слов о ранах вообще. Как появляется и развивается рана? Вначале на ткани действует повреждающая сила (в случае пролежней эта повреждающая сила представлена сдавлением), которая вызывает нарушение питания и затем омертвение тканей.
Повреждающая сила действует непостоянно. Если ее действие ослабить или прекратить, кровообращение в месте повреждения восстановится. Это приведет к отторжению образовавшегося некроза (пролежня) и постепенному заживлению раны через грануляцию и эпителизацию.
Лечение пролежней, таким образом, сводится к трем принципам:
- максимально восстановить кровообращение в месте повреждения;
- способствовать отторжению некротических масс (самого пролежня);
- способствовать быстрейшему заживлению очистившейся раны.
Восстановление кровообращения
Для восстановления кровообращения необходимо использовать в комплексе все принципы профилактики (см. выше).
Отторжение некротических масс
Для отторжения некроза используют:
- механическое удаление некротических масс хирургическим путем;
- применение лекарств, ускоряющих самостоятельное отторжение: мазь “Ируксол”.
В качестве хорошего домашнего средства можно использовать влажные повязки с раствором соли на коньяке (30 г поваренной соли и 150 мл коньяка). Для отторжения некроза повязку необходимо накладывать под компрессную бумагу и менять по мере необходимости. Перед наложением новой повязки обязательно промывать рану во избежание повышения концентрации соли.
Лечение очистившейся раны
Необходимо создать влажные условия содержания раны, используя, например, альгинаты (в форме салфеток и порошка для заполнения ран), гидроколлоидные повязки (Hydrocoll, Duoderm, Hydrosorb и др.), способствующие очищению и закрытию раны. Повязки эти достаточно дорогие.
Для заживления раны можно использовать самые разнообразные заживляющие средства: мази “Левосин”, “Левомиколь”, “Актовегин”, “Солкосерил”, облепиховое масло и многие другие.
Нередко пролежни осложняются присоединением вторичной инфекции, и тогда необходимо использование антисептических и антибактериальных средств, таких как борная кислота, белый стрептоцид в порошке, 3% раствор перекиси водорода, раствор фурациллина 1:5000, мазей “Левомиколь”, “Левосин”. В тяжелых случаях, у ослабленных и пожилых пациентов показано применение антибактериальных препаратов внутрь.
Большие по площади и трудно заживающие пролежни иногда удается вылечить только хирургическим путем – пересадкой тканей.
При лечении пролежней необходимо применять повязки. Там, где это возможно, для фиксации повязок применяйте бинт, в других случаях используйте пластырь. Не всякий пластырь годится для этого. Пролежни лечить надо долго, а это значит, что и пластырь придется применять длительное время.
Какие при этом могут возникнуть проблемы? Пластырь препятствует нормальному функционированию кожи (дыханию, выделению и др.). При снятии пластыря поверхностный слой клеток кожи отрывается, из-за чего в месте длительного применения пластыря могут возникнуть дополнительные раны.
Чтобы избежать таких осложнений, используйте пластырь на бумажной основе – кожа под ним хорошо дышит, а клей хорошо фиксирует повязку, но не отрывает клетки с поверхности кожи при удалении пластыря.
Накладывая пластырь, не натягивайте его сильно, чтобы избежать образования мелких кожных складок, а также учитывайте тот факт, что при изменении положения больного мягкие ткани будут смещаться и натягиваться, что может привести к образованию нежелательных складок кожи.
За кожей вокруг пролежня необходим самый тщательный уход. Ее необходимо мыть с мылом. Не нужно бояться, что мыльная пена попадет в рану – это не ухудшит состояния пролежня. Во время мытья нельзя тереть кожу, а только промакивать.
После мытья необходимо добиться либо самостоятельного подсушивания кожи, либо можно использовать один из следующих препаратов: 1% раствор марганцовки, бриллиантовую зелень, мази, содержащие цинк.
Последнее средство предпочтительнее других, так как при его использовании марлевые повязки не прилипают к краям раны и, соответственно, не травмируют вновь образовавшийся эпителий и грануляции при снятии повязки.
Накладывая повязки на глубокие пролежни, раны необходимо на всю глубину тампонировать (закрыть) повязкой, но не туго, а рыхло.
Источник: https://aupam.ru/pages/uhod/prolezhni/oglavlenie.html