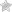С признаками «комка в горле» знакомы многие. Неприятное ощущение возникает на фоне ярких эмоций, страха, крика. Чаще беспокоит эмоционально неуравновешенных людей.
Однако, симптомы дисфагии пищевода в истинном значении должны вызывать затруднение прохождения пищевого комка при глотании.
Поэтому нужно отличать проявления невроза от патологии пищевода (истинную дисфагию от псевдодисфагии).
По данным «Скорой помощи», нарушение глотания имеют до 40% пациентов, требующих помощи в домашних условиях. Точных данных о распространенности патологии нет, поскольку симптом встречается при различных болезнях. Для выяснения механизма заболевания мы должны вспомнить о нормальном процессе глотания, разобраться в причинах его возможного нарушения.
Физиология глотания
Глотание во время еды осуществляется человеком рефлекторно. Это означает, что мы не думаем и не напрягаем специально какие-либо части тела для обеспечения функции прохождения пищи из ротовой полости в желудок. Хотя можем заставить себя волевым решением проглотить, например, слюну, горькое лекарство.
В акте глотания физиологи различают 3 последовательных фазы:
- ротовую — начальную, контролируемую, инициируется центрами головного мозга, активизирующими своими импульсами глотательный аппарат, при этом содержимое рта заходит за небные дужки;
- глоточную — обеспечивается за счет непроизвольных движений, отвечает за вхождение пищевого комка в верхнюю часть пищеводной трубки и рефлекторное продвижение вниз;
- пищеводную — происходит внутри пищевода за счет перистальтических движений мышц, гарантирует транспортировку содержимого через кардиальный сфинктер в желудок.
Изучение изменений при глотании показало, что дисфагия пищевода как патологическое состояние — это нарушение либо функционального, либо органического характера на любой стадии процесса. Правильно лечить болезнь можно только разобравшись в виде поражения.
Причины
Временную (функциональную) дисфагию вызывает чрезмерное возбуждение некоторых корковых центров головного мозга. Ложные сигналы способствуют кратковременным спастическим сокращениям циркулярных мышц пищевода. Состояние провоцируется психическими заболеваниями, стрессами, сильными эмоциями.
В таких случаях люди говорят, что симптомы развиваются «на нервной почве». При этом механические препятствия для продвижения пищи отсутствуют.
Похожий признак может возникнуть у ребенка при нежелании что-то есть, страхе, истерическом поведении
Нервная дисфагия сопутствует другим проявлениям невроза: раздражительности, плаксивости, бессоннице. В таких случаях показано лечение у психоневролога. Применение успокаивающих методов помогает избежать нарушения глотания. Среди органических причин можно выделить заболевания пищевода и желудка, рта и глотки, щитовидной железы, сердца, головного мозга.
К наиболее значимым поражениям пищевода относятся:
Боль в пищеводе после еды
- воспаление (эзофагит);
- сужение за счет рубцов после ожога (щелочью или кислотой), аномалий развития, кардиоспазма, замещение соединительной тканью при склеродермии;
- гастроэзофагеальная рефлюксная болезнь — кислое содержимое желудка забрасывается обратным потоком в нижнюю часть пищевода, вызывает воспаление и раздражение;
- дивертикулы стенки — мешотчатые выпячивания за счет ослабления отдельных участков мышечной оболочки, бывают врожденными или образуются в результате длительного нелеченного воспаления;
- опухоли пищевода, желудка доброкачественного и злокачественного характера;
- ахалазия кардии — поражение работы кардиального сфинктера, вызывающее задержку перехода пищи из пищевода в желудок;
- травмирование проглоченным острым инородным предметом (рыбная кость, мелкая игрушка, пуговица) или при ранении грудной клетки.
Пищевод может сдавливаться снаружи увеличенными соседними органами: расширенными венами при портальной гипертензии (цирроз печени), аневризмой аорты, гипертрофированным сердцем, опухолью, исходящей из средостения, ростом щитовидной железы, ущемлением грыжевого отверстия в диафрагме.
Из болезней ротоглотки чаще встречаются следующие причины дисфагии:
- тяжелая ангина со значительным увеличением небных миндалин;
- опухоли;
- застрявшие инородные тела;
- выраженный отек как проявление острой аллергической реакции;
- неправильное расположение зубов, язвенный стоматит.
Функциональную дисфагию нужно отличать от нейрогенной, вызываемой болезнями головного мозга (опухоли, перенесенный инсульт), шейного отдела позвоночника.
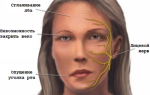
Объемный процесс в ткани мозга (включая гематому) располагается близко к продолговатому мозгу, где находится центр глотания, оказывает прямое давление или раздражение нейронов и их связей.
Кроме того, нарушенное кровообращение в определенных участках мозга при ишемическом инсульте способно привести к параличу глоточных мышц.
Ядра продолговатого мозга образуют дыхательные, сосудодвигательные центры, руководят кашлем, рвотой, актом глотания и многими другими действиями организма
Дисфагия, как синдром, присутствует у пациентов с болезнью Паркинсона, рассеянным склерозом, детским церебральным параличом, миастенией. Врачи-инфекционисты наблюдают дисфагию при энцефалитах, ботулизме.
Классификация
В зависимости от давности признаков дисфагии выделяют: острую и хроническую стадию заболевания. Кроме функциональной и органической дисфагии, различают формы заболевания в зависимости от уровня поражения акта глотания.
Ротоглоточная или орофарингеальная — нарушается вхождение комка пищи в верхнюю часть пищевода из-за проблем мышечного аппарата глотки, иннервации, в соседних тканях (встречается у 80–85% больных).
У молодых людей чаще связана с болезнями воспалительной природы, развитием мембран из соединительной ткани, кольцевидных образований.
В пожилом возрасте причиной являются расстройства мозгового кровообращения (инсульт, паркинсонизм, старческая деменция).
Пищеводная — вызывается затрудненным прохождением пищи по пищеводной трубке, подразделяется на среднюю и нижнюю. Некоторые авторы выделяют еще глоточно-пищеводную форму, при которой изменения касаются непроизвольной фазы быстрого глотания.
В зависимости от течения, дисфагия может быть:
- постоянной;
- интермиттирующей (проявляется время от времени);
- прогрессирующей — наблюдается постепенное ухудшение состояния пациента.
Как проявляется
В зависимости от вызвавшей причины нарушенное глотание по категории можно рассматривать как отдельную патологию (первичную) или синдром дисфагии при определенном заболевании (вторичную). Нарушенный акт проглатывания пищи вызывает:
- боли за грудиной и в зоне эпигастрия;
- отрыжку пищей и воздухом;
- изжогу из-за регургитации (возврата содержимого из желудка) особенно при наклоне вперед, ночью, если ужин приходится на позднее время;
- осиплость голоса (дисфония);
- повышенное выделение слюны;
- чувство нехватки воздуха.
Пациенты обычно жалуются на трудности проглатывания жесткой, твердой пищи, улучшение при запивании или переходе на питание жидкими блюдами. Из-за нарушенных связей и последовательности физиологических процессов глотания содержимое рта попадает не в пищевод, а в дыхательные пути (нос, гортань, трахею). В ответ развивается спастическое сокращение, приступообразный кашель, удушье.
При ротоглоточной форме болезни пациенты всегда указывают на область шеи и горла, вызывающую затруднения
Для ротоглоточной формы характерны кашель, регургитация пищи через нос, гнусавая речь, возникновение приступов удушья, другие неврологические нарушения (двоение в глазах, нарушенная речь, опущение век).
Имеет значение консультация невролога для выявления патологии черепно-мозговых нервов, обеспечивающих регуляцию глотания.
Неврологи различают дисфагию при бульбарном (поражены центральные ядра) и псевдобульбарном нарушении (изменения локализуются в путях передачи импульса).
Для пищеводной формы более типичны жалобы на затруднение прохождения пищи, ощущение «застревания» комка, связь с запиванием еды, срыгивание, боли в зоне локализации пищевода на фоне глотания, похудение. При функциональной дисфагии у пациентов с неврозами жалобы всегда описываются ярко и подробно.
Трудности при глотании связывают с видом еды, временем приема пищи, предшествующей бессонницей, перенесенным волнением. После отдыха симптомы исчезают.
В заболевании различают определенные степени дисфагии на основании подробного описания жалоб пациентов:
- I — человек испытывает трудности только при еде всухомятку или твердых продуктов;
- II — сухую и твердую пищу проглотить невозможно, а полужидкая и жидкая проходит свободно;
- III — можно глотать только жидкости;
- IV — совершенно невозможно что-либо проглотить.
В зависимости от степени вырабатывается тактика лечения дисфагии.
Почему возникает у детей?
Особенность дисфагии в детском возрасте — связь с расстройством недоразвитой нервной регуляции глотания. Заболевание может быть врожденным или приобретенным. Часто сопровождает церебральный паралич и аномалии развития.
Постоянство срыгивания должно вызвать беспокойство у родителей
Заподозрить первые признаки родители могут у грудничков по медленному приему пищи, отказу от сосок с большим отверстием, захлебыванию с кашлем при быстрой еде, лучшему состоянию при медленном кормлении, приспосабливанию головы малыша перед сосанием, затеканию молока в нос. Реже патология выявляется на фоне частых бронхитов и пневмоний, бронхиальной астмы.
Диагностика
Диагностика обеих форм дисфагии требует тщательного опроса пациентов с целью уточнения симптоматики, выявления связи и причин, установления уровня поражения акта глотания. Общие анализы крови, кала, мочи помогают выявить первичное заболевание, которое способствует дисфагии. Поэтому их следует провести для дифференциальной диагностики.
Обязательно изучаются результаты печеночных тестов, ЭКГ. Для выявления ротоглоточной формы основные критерии получают с помощью:
- Скринингового теста — пациенту дают выпить 150 мл воды, как можно быстрее, в это время врач считает количество глотков и время. Полученные данные позволяют рассчитать скорость проглатывания, объем глотка (средний). Точность диагностики, при снижении обоих показателей, обеспечивает в 95% случаев правильную диагностику.
- Исследования верхнего пищеводного сфинктера при рентгеноскопии во время проглатывания бариевой смеси.
- Ларингоскопии — методика осмотра задней стенки гортани.
Пищеводную дисфагию выявить особенно сложно из-за необходимости исключения многих заболеваний, способствующих образованию механического препятствия. Прежде всего врач должен убедиться в отсутствии злокачественного процесса.
В пользу опухоли говорят длительность дисфагии более четырех месяцев, прогрессирующее течение, выраженные симптомы при употреблении твердой пищи, а не жидкой, похудение пациента. При рентгенологическом исследовании с контрастированием выявляют нарушенные контуры пищевода, признаки язвы или новообразования, дивертикул, ахалазию и другую органическую патологию.
Эндоскопическим способом выявляют опухоли и нарушение внутренней структуры пищевода
Эзофагогастродуоденоскопия — позволяет визуально осмотреть внутреннюю поверхность пищевода, желудка и двенадцатиперстной кишки, взять на исследование сомнительные ткани для биопсии.
Двигательную функцию пищевода проверяют четырех- или восьмиканальным прибором (водно-перфузионным катетером), который по типу манометра замеряет показатели тонуса верхнего и нижнего пищеводных сфинктеров, грудного отдела.
Более точной считается методика, применяемая в специализированных центрах. Это манометрия, с высокой разрешающей способностью, и объемная 3D-манометрия. Удается получить не только показатели, но и цветное изображение волн перистальтики. Метод радионуклидной сцинтиграфии пищевода основан на замерах радиоактивности после проглатывания пациентом воды с примесью Технеция 99.
При нарушении сократимости замедляется выход радиоактивного вещества в желудок.
Для проведения дифференциальной диагностики могут понадобиться ультразвуковое исследование органов брюшной полости;магнитно-резонансная томография мозговых структур, электроэнцефалография мозга, консультации врачей гастроэнтеролога, невролога, отоларинголога.
Осложнения
Отсутствие лечения при дисфагии способствует формированию следующих осложнений:
- асфиксии (удушье) с остановкой дыхания;
- аспирационного воспаления легких, абсцесса;
- раковой опухоли в горле, пищеводе, желудке;
- выраженного воспалительного процесса в пищеводе (эзофагит);
- обезвоживания организма;
- алиментарной кахексии (последствия голода).
Лечение
В лечении ротоглоточной дисфагии с неврологическими и нейромышечными расстройствами имеется положительный опыт применения лекарственных препаратов только при миастении и болезни Паркинсона. В других случаях вся терапия направлена на предотвращение попадания пищи в дыхательные пути и дальнейшие осложнения.
Для этого пациентам рекомендуют:
- перейти на жидкую и мягкую пищу;
- приспосабливаться к питанию с помощью выбора позы.
Глотательные рефлексы активизируются путем добавления в пищу лимонной кислоты. Назначаются упражнения для переобучения глотательному акту. Для подавления кашлевого рефлекса рекомендуются препараты из группы ингибиторов ангиотензин-превращающего фактора. При высоком риске аспирации, невозможности питания через рот проводят зондовое введение пищи.
Больным после инсульта с ротоглоточной дисфагией приходится выводить гастростому (искусственное отверстие для вливания жидкой пищи непосредственно в желудок). С помощью хирургии устраняют спастическое сокращение мышц гортани.
Лечение пищеводной дисфагии требует щадящей диеты (переход на частый прием теплой жидкой пищи, маленькими глотками, отказ от алкоголя, жареных блюд, пряностей, острых приправ), предотвращения гастроэзофагеального рефлюкса с помощью препаратов, снижающих кислотность, противовоспалительных мер. При рубцовых и спаечных процессах проводят бужирование пищевода резиновыми трубками.
Механические препятствия удаляются только хирургическим путем. Объем вмешательства определяется индивидуально в конкретном случае.
Лечение народными средствами может дополнить другие методы, но не является основным. При функциональной дисфагии показаны растительные средства с успокаивающим эффектом (мята, валериана, пустырник, мелисса). Спазм снимает отвар ромашки, настойка красавки.
До лечения дисфагии нужно пройти полное обследование и выявить причину. Любые народные рекомендации следует обсуждать с врачом. Для предупреждения нужно своевременно лечить заболевания пищевода, следить за питанием.
Источник: https://vrbiz.ru/diagnostika/disfagiya-pishchevoda
Дисфагия пищевода: симптомы и лечение
Дисфагия – это нарушение сложного рефлекторного глотательного акта. Это не отдельная нозология, а синдром, проявляющийся при многих болезнях.
Больные предъявляют жалобы на затруднения в проглатывании пищи, боли в ретростернальной области, слюнотечение, отрыжку, изжогу.
При нарушении акта глотания нередки симптомы, связанные с попаданием пищи в дыхательные пути, что проявляется кашлем, осиплостью голоса. Тактика врача направлена, прежде всего, на выявление причин.
Для этого используют фарингоскопию, рентгенографию пищевода с контрастированием, ФГС (при необходимости с биопсией), измерение рН показателей и манометрию пищевода. После дифференциальной диагностики и выявления заболевания, протекающего с синдромом дисфагии, назначают этиотропное консервативное или оперативное лечение.
Оглавление
- Симптомы дисфагии
- Виды
- Дисфагия – что это такое
- Орофарингеальная дисфагия
- Нарушения глотания при инсульте
- Парадоксальная дисфагия
- Сидеропеническая дисфагия
- Нейрогенная дисфагия
- Нарушение функции глотания у пожилых людей
- Дисфагия у детей
- Дисфагия после фундопликации
- Функциональная дисфагия
- Диагностика
- Степени тяжести
- Лечение
- Логопедический массаж
- К какому врачу обратиться
Дисфагия пищевода: симптомы
Дисфагия пищевода чаще всего вызывается эзофагеальными заболеваниями, болезнями органов ЖКТ, патологией органов средостения.
Острая пищеводная дисфагия возникает в результате:
- аллергического отека (отек Квинке);
- обтурации инородным телом.
Причины пищеводной дисфагии:
- Сужение просвета пищевода вызывает рак пищевода (так же проявляется рак желудка с локализацией в кардии), ГЭРБ. Рубцовые сужения возникают после химических ожогов, лучевой терапии при торакальной онкологии.
- При сдавливании пищевода опухолями органов грудной клетки (рак легкого, бронхов), увеличенными лимфоузлами средостения, параэзофагеальной грыжей пищеводного отверстия диафрагмы, кардиальной патологией с выраженной гипертрофией миокарда.
- Нарушение координированного сокращения мышц пищевода может быть признаком ахалазии, тотального спазма пищевода, сахарного диабета, склеродермии.
- К нарушению перистальтики пищевода могут привести инфекционные болезни (туберкулез), неконтролируемым приемом некоторых препаратов (антагонисты кальция, нитраты).
Симптомы дисфагии пищевода:
- в начальной стадии заболевания больные жалуются на затруднения при глотании сухой, твердой пищи;
- появляются ретростернальные боли, слюнотечение, нередко изжога, сухой кашель, осиплость голоса;
- по мере прогрессирования симптомы нарастают, появляются затруднения при проглатывании мягкой пищи, а затем и жидкостей.
Виды дисфагии
Все заболевания, протекающие с синдромом дисфагии, в зависимости от анатомического уровня нарушения глотания делят:
- Орофарингеальная (ротоглоточная) дисфагия – нарушение формирования пищевого кома и продвижения его в глотку, в этом случае нарушаются начальные глотательные движения.
Причинами могут быть неврологическая патология, тиреомегалия, лимфоаденопатия, онкологические заболевания головы и шеи, дегенеративные процессы позвоночника. Основные симптомы:
- кашель;
- носовая регургитация;
- приступы удушья.
Лечение зависит от причин, вызвавших этот синдром.
- Эзофагеальная (пищеводная) дисфагия – нарушение продвижения пищи из глотки в желудок. Причинами заболевания являются сужение или сдавление пищеводной трубки, а также нарушение его моторики.
Кроме того, все дисфагии делят на:
По характеру течения:
- интермиттирующие;
- постоянные;
- прогрессирующие, с нарастающей клиникой.
Дисфагия – что это такое
Dysphagia (греч. dys — отрицание, phagein — есть) – это общее название расстройства глотания.
Дисфагия – синдром (комплекс симптомов), проявляющийся нарушением акта глотания.
Орофарингеальная дисфагия
Орофарингеальная дисфагия называется еще «верхней», при этой форме дисфункции нарушается ротовая и ротоглоточная фазы глотания.
В синдром ротоглоточной дисфагии входят следующие симптомы:
- затруднения в самом начале глотания;
- обратный ход пищи через носовые ходы;
- кашель;
- приступ удушья;
- неврологические заболевания, приводящие к орофарингеальной дисфагии, часто протекают с дизартрией (нарушение артикуляции и произношения) и диплопией (нарушения функции зрительных мышц);
Причины орофарингеальной дисфагии:
- Обструкция пищеводных путей.
- различные инфекционные процессы (ангины, фарингиты, абсцессы);
- увеличение щитовидной железы (тиреомегалия);
- различные лимфадениты;
- дивертикул Ценкера;
- различного вида миозиты и фиброзы;
- шейный остеохондроз;
- ротоглоточная малигнизация;
- Нарушение проведения нервных импульсов к мышечным волокнам:
- заболевания ЦНС (опухоли мозга, инсульт, болезнь Паркинсона);
- расстройство проведения нервного импульса к гладкой мускулатуре (дисфункция ВПС).
- Психосоматические расстройства (неврозы, различные функциональные нарушения).
Лечение орофарингеальной дисфагии зависит от этиологии заболевания.
Дисфагия при инсульте
Глотание – это сложная рефлекторная реакция.
Периферическая иннервация мышц, участвующих в акте глотания, осуществляется парами черепно-мозговых нервов, их афферентными и эфферентными волокнами (тройничный нерв, лицевой нерв, языкоглоточный нерв, возвратный, подъязычный нерв).
Центральные ядра регуляции акта глотания располагаются в ретикулярной формации ствола головного мозга. Корковые центры глотания расположены в задних отделах лобных долей.
При кортикальных инсультах, появляется клиника псевдобульбарного синдрома:
- в результате центрального пареза жевательных мышц становится невозможным пережевывание пищи, нижняя челюсть отвисает;
- за счет центрального пареза мышц языка и щек, нарушается продвижение пищи к корню языка.
При стволовых инсультах развивается клиника бульбарного синдрома, обусловленная центральным параличом ЧМН:
- поперхивание при глотании жидкой пищи, в результате ее попадания в дыхательные пути;
- затруднение и невозможность проглатывания твердой пищи в результате пареза мышц глотки;
- гнусавый оттенок голоса;
Источник: https://stomach-diet.ru/dysphagia/
Дисфагия пищевода
Дисфагия — синдром (комплекс симптомов), проявляющийся в виде затруднённого прохождения пищевого комка либо жидкости при их проглатывании.
Подобное явление может наблюдаться как на начальных этапах акта глотания (орофарингеальная дисфагия), так и на завершающих (пищеводная дисфагия). Каждый 17-й человек в мире испытывает симптомы дисфагии как минимум один раз.
При этом тенденции к уменьшению заболеваемости не отмечается.
Что это такое?
Дисфагия пищевода – это симптом заболевания, заключающийся в затруднении глотания твердой и жидкой пищи. Это состояние способно возникать как по причине болезней гортани, глотки, пищевода и смежных с ними органов, так и вследствие неврологических болезней, поскольку именно ЦНС осуществляет регуляцию процесса приема пищи.
Классификация
В зависимости от локализации нарушений, вызывающих затрудненность глотания, выделяют следующие виды дисфагии:
- рото-глоточная (или орофарингеальная) – вызывается затрудненностью поступления комка пищи в просвет пищевода, вызванной патологиями мышц глотки, окологлоточных тканей или нервной системы;
- глоточно-пищеводная – провоцируется нарушением фазы быстрого проглатывания и затрудненностью поступления болюса в пищевод;
- пищеводная (эзофагеальная) – возникает при нарушениях медленной фазы глотания, затрудняющих поступление пищевого комка в пищевод, разделяется на нижнюю и среднюю.
В зависимости от причин возникновения нарушение глотания может быть:
- функциональным – вызывается нервными и психоэмоциональными нарушениями;
- органическим – провоцируется заболеваниями или другими поражениями рта, глотки или пищевода.
В дисфагии выделяют 4 степени проблем с глотанием пищи:
- 1 степень – нарушение глотания наблюдается только при попытке употребить некоторые виды твёрдой пищи;
- 2 степень – проблема проявляется при попытке проглотить любую твёрдую пищу;
- 3 степень – сложность при проглатывании мягкой пищи;
- 4 степень – практически отсутствует возможность проглотить мягкую пищу, и даже жидкость (часто такое состояние наблюдается при раке 4 степени).
Причины возникновения
Специалисты в сфере гастроэнтерологии отдельно рассматривают этиологические факторы, приводящие к развитию орофарингеальных («высоких») и пищеводных («нижних») расстройств глотания, хотя некоторые из них выявляются при обоих типах патологии. Прохождение пищевого комка через глотку и проксимальный отдел пищевода нарушается под влиянием таких причин, как:
- Механическая обструкция. Нарушение орофарингеальной фазы глотания может быть вызвано воспалительными процессами (заглоточным абсцессом, тонзиллитом), гиперплазией щитовидной железы, увеличением лимфоузлов, гипофарингеальным дивертикулом, шейными остеофитами, фиброзом мышц, перстневидно-глоточной спайкой. Сужение верхних отделов пищеварительного тракта также наблюдается при злокачественных неоплазиях ротовой полости, глотки, гортани, последствиях их хирургического лечения и лучевой терапии.
- Нервно-мышечные расстройства. Ротоглоточная дисфагия развивается в острой фазе мозгового инсульта у 42-67% пациентов, ее выраженность напрямую коррелирует с тяжестью расстройств церебрального кровообращения. У половины больных с паркинсонизмом наблюдаются клинические симптомы нарушенного орофарингеального глотания, еще у 45% пациентов латентные признаки расстройства выявляются инструментально. Дисфагией осложняется рассеянный склероз, боковой амиотрофический склероз, псевдопаралитическая миастения.
Пищеводные нарушения глотания зачастую обусловлены эзофагеальной патологией, хроническими заболеваниями органов ЖКТ, средостения. Острые формы дисфагии возникают при аллергическом отеке Квинке, внезапной обструкции тела пищевода и гастроэзофагеального перехода инородными телами. Нормальному прохождению твердой и жидкой пищи по пищеводу в желудок могут мешать:
- Сужение пищевода. Просвет органа уменьшается при эозинофильном фарингите, злокачественных опухолях пищевода, раке желудка с поражением кардиального отдела, осложненном течении гастроэзофагеальной рефлюксной болезни. Рубцовый стеноз развивается после радиотерапии торакальных онкозаболеваний, химических ожогов едкими соединениями, хлористым калием, салицилатами, некоторыми другими препаратами. Признаки дисфагии отмечаются при сужении просвета органа менее 12 мм.
- Сдавление пищевода извне. Прохождению пищи препятствуют объемные образования, оказывающие давление на эзофагеальную стенку. Пищеводная дисфагия часто обнаруживается при опухолях (раке легкого, бронхов, тимоме), увеличении средостенных лимфоузлов, загрудинном зобе, инфекционных заболеваниях (туберкулезе, гистоплазмозе), параэзофагеальной грыже. Затруднения глотания выявляются при кардиопатологии — пороках митрального клапана, сосудистой компрессии.
- Нарушения сократительной активности пищевода. Эзофагеальные расстройства глотания осложняют ахалазию, диффузный спазм пищевода, штопорообразную деформацию органа. Патологические изменения моторики отмечаются у больных системной склеродермией, болезнью Шагаса, сахарным диабетом. Нарушения сокращений пищеводной мускулатуры, препятствующие процессу глотания, возникают при приеме нитратов, эстрогенов, метилксантинов, блокаторов кальциевых каналов.
Симптомы
Если имеется дисфагия, симптомы могут появляться как эпизодически, так и на регулярной основе, всё зависит от причин, которые спровоцировали патологию. Болезнь проявляет себя по-разному и вся её симптоматика достаточно неприятна:
- Состояние «кома в горле». Несмотря на отсутствие препятствий для прохождения пищи по пищеводному каналу, больной может ощущать застревание пищевого комка в глотке или пищеводе. Зачастую больной не может определить точное место, где застряли пищевые массы.
- Изжога и отрыжка – частые спутники дисфагии. Эти процессы происходят в результате заброса пищи из желудка в полость рта.
- Болевой синдром в верхней части живота и за грудиной. Загрудинные боли могут быть достаточно резкими и иметь тенденцию к нарастанию.
- Возникновение приступов удушья, которые появляются по причине блокировки дыхательных путей пищевыми массами.
- Появление сильного рефлекторного кашля, являющегося следствием заброса пищевых масс в гортань и трахею.
- Повышенное слюноотделение.
- Охриплость и осиплость голоса.
Диагностика
Врач должен выяснить, в какой части пищевода возникает нарушение, сопровождается ли глотание болевым синдромом, есть ли кашель и изжога, насколько пациент теряет в весе, как долго длится приступ.
Доктора должна интересовать консистенция пищи, которая способна вызвать дисфагию, если у пациента есть еще какие-то сопутствующие заболевания.
Необходимо будет провести обследование глотки на предмет воспаления, проверить состояние щитовидной железы, выяснить, не страдает ли больной кардиомегалией, не отклонена ли трахея.
При необходимости следует сделать рентгенографию. Не лишней будет и эндоскопия, которая даст возможность детально осмотреть просвет пищевода, слизистую и верхние отделы двенадцатиперстной кишки.
Если есть подозрение на нарушение моторики пищевода, то пациенту будет рекомендовано провести пищеводную манометрию.
При ее проведении можно оценить работу верхнего и нижнего сфинктеров, а также проследить за перистальтикой пищевода.
Дисфагия приводит к аспирации в трахею, вследствие чего может возникнуть воспаление легких, которое со временем перейдет в хроническую стадию. Болезнь опасна недостаточным питанием и потерей веса.
Как лечить дисфагию?
Терапия синдрома дисфагии должна опираться на дифференцированный подход, т.к. имеет как функциональные, так и органические причины.
При функциональной дисфагии больному следует объяснить причину патологии, условия благоприятного прогноза, дать рекомендации по предупреждению триггерных факторов, правильному питанию (тщательно пережевывать пищу) и изменению любых психологических ситуаций, способных провоцировать синдром дисфагии.
У больных с дисфагией, возникшей на нервной почве, рекомендовано использование препаратов группы антидепрессантов, психотерапевтических методов.
Есть возможность применения эмпирического расширения. При спастических расстройствах, вызвавших развитие дисфагии, рекомендовано применение мышечных релаксантов, ботулотоксина в инъекциях, расширение пищевода пневматическим методом.
Первым шагом в лечении дисфагии органической этиологии является воздействие на нарушенную моторику и устранение причинных факторов.
Коррекцию моторики проводят с помощью медикаментозных средств, оказывающих стимулирующее или тормозящее действие на мышечный аппарат пищевода.
- Лечение с помощью препаратов, обладающих возбуждающим действием (прокинетики): селективный – домперидон и неселективный препарат – метоклопрамид. Метоклопрамид усиливает мышечный тонус нижнего сфинктера пищевода, его перистальтику, обуславливает быстрейший пассаж пищи из желудка и по всему кишечнику. Средняя дозировка метоклопрамида 10 мг. трижды в сутки, препарат принимают за полчаса до еды. Иногда можно добавить четвертый прием метоклопрамида. Если препарат назначен парентерально, то доза составит 10 мг. 1-2 раза в сутки. Другим препаратом, имеющим селективный механизм действия, является домперидон. Эффекты препарата такие же, кроме воздействия на толстый и тонкий кишечник. Побочных эффектов гораздо меньше, чем у метоклопрамида. Дозировка 10 мг. трижды в сутки, принимать за 30 минут до приема пищи или перед сном.
- Если у больного дисфагия сопровождается гипермоторикой пищеварительной системы, целесообразно начать лечение антиспастическими медикаментами. К ним относят неселективные антихолинергические, блокаторы кальциевых каналов, нитраты и миотропные спазмолитики. Лучшим эффектом обладает селективный холиноблокатор М 1 рецепторов — гастроцепин. Принимают по 50 мг. дважды в сутки. Из блокаторов кальциевых каналов наиболее часто применяют дицетел в дозе 50-100 мг трижды в сутки. Из нитратов предпочтение отдается пролонгированным – изосорбида мононитрат (0,01- 0,02 г. дважды в день), изосорбида динитрат (0,005- 0,01 три или четыре раза в сутки). Из миотропных спазмолитических средств достаточно эффективной оказывается но- шпа (0,04 г), таблетка никошпана, дуспаталин 0,2 г. дважды в сутки.
- Лечение каждого вида дисфагии имеет определенные тонкости, например, основное лечение ахалазии пищевода – баллонный пневмокардиодилятационный метод. Реже применяют методику на основе ботулотоксина — его вводят в толщу нижнего сфинктера пищевода. Если консервативное лечение оказалось неэффективным, прибегают к оперативному методу, чаще это операции миотомии.
Лечение дисфагии в большинстве случаев невозможно без назначения диеты. Этого требуют такие заболевания: гастроэзофагальная рефлюксная болезнь, пищевод Баррета, эзофагиты. Хиатальные грыжи при бессимптомном течении не нуждаются в лечении, при наличии признаков ущемления лечение грыж оперативное.
Если у пациента обнаружена обсеменация слизистой Helicobacter pylori, лечение должно начинаться с элиминации инфекции.
При осложненном течении основного заболевания (рецидивирующие желудочно–пищеводные кровотечения, наличие стриктур), а также при недостаточном эффекте от консервативных методов лечения показано хирургическое вмешательство (резекция) или эндоскопические методы терапии (метод лазерной и фотодинамической коагуляции метаплазированных участков слизистой).
Питание
Соблюдение химически, механически и термически щадящей диеты является важной частью терапии дисфагии. Питание пациента, страдающего дисфагией, должно подчиняться следующим принципам:
- Оно должно быть дробным: то есть пациент должен есть понемногу, но часто (не менее пяти раз в течение суток).
- Употребляемая пища должна быть протертой, теплой и слабосоленой. При ее приготовлении необходимо использовать оливковое или сливочное масло. Применение свиного жира категорически противопоказано.
- Больному запрещается питаться всухомятку и наспех. Любую пищу следует пережевывать очень тщательно.
- Во избежание регургитации (пищеводной рвоты) пациенту необходимо воздерживаться от любых (особенно вперед) наклонов корпуса в течение двух часов после еды.
- Последняя трапеза должна состояться как минимум за пару часов до отправления на ночной покой.
Рацион человека, страдающего дисфагией, должен быть следующим:
- Оптимальным способом приготовления пищи является варка, запекание и приготовление на пару.
- Копченые, жирные, жареные, соленые, острые и консервированные блюда полностью исключаются из ежедневного рациона. Под таким же строгим запретом находится употребление фастфуда, любых газированных и алкогольных напитков, продуктов, содержащих большое количество грубой растительной клетчатки, а также крепкого кофе и чая.
- Диета должна быть преимущественно яично-молочно-растительной, содержащей каши (манную, овсяную, гречневую, рисовую) и слизистые супы.
- Пациенту полезно употребление молочных и кисломолочных продуктов, мяса (предпочтительно белого) и рыбы постных сортов, отварных или приготовленных на пару овощей.
Профилактика
Меры, направленные на предупреждение дисфагии:
- периодическое обращение к медицинским специалистам с целью обследования;
- коррекция хронической патологии;
- правильное питание;
- активный образ жизни;
- отказ от вредных привычек.
Дисфагия чаще всего начинается с «безобидных» симптомов, и не всех настораживает поперхивание во время еды или трудности при проглатывании пищи (особенно твёрдой и сухой). Учитывая многочисленные причины возникновения синдрома, при первых жалобах необходимо сразу обращаться к врачу. Это поможет не только избежать грозных осложнений, но и спасти жизнь некоторым пациентам.
Прогноз
Вероятность полного выздоровления зависит от причины, которая привела к развитию дисфагии. Прогноз считается относительно благоприятным, если симптоматика вызвана повышенной кислотностью желудочного сока и другими состояниями, хорошо поддающимися медикаментозной терапии
Источник: https://doctor-365.net/disfagiya-pishhevoda/
Что такое дисфагия пищевода и как её лечить?
Согласно опросам ВЦИОМ, почти треть россиян не доверяет врачам и предпочитает самолечение. Испытывая затруднения при глотании, люди прибегают ко всевозможным псевдонародным средствам или снимают симптомы лекарствами, не затрагивая корень проблемы. Дисфагия – это настораживающий признак непоправимых сбоев работы пищеварительного тракта.
Что такое дисфагия?
Дисфагия пищевода – ощущение препятствия при прохождении пищи из полости рта в глотку или пищевод.
Нарушение проглатывания пищевого комка или дисфагия может сопровождаться одинофагией (болезненным глотанием) и доходить до крайней стадии – афагии, или абсолютной невозможности проглотить даже воду. Цель глотания – провождение пищи из ротовой полости по глотке и пищеводу в желудок.
Когда еда из ротовой полости проталкивается дальше, в глотке «включается» рефлекторное глотательное движение мускулов. Закрывается отверстие гортани во избежание аспирации лёгких. Пища продвигается в верхний сегмент пищевода. Перистальтические сокращения мышц пищевода передвигают комок до нижнего пищеводного сфинктера за 8 секунд.
Нормальное глотание зависит:
- от порции пищевого комка;
- от величины просвета глотки и пищевода;
- от силы перистальтических сокращений;
- от согласованной работы центров глотания в мозге и периферических нервов.
Расстройство глотания, вызванное слишком большим комком пищи или сужением пищеводной трубки, называют механическим. Если затруднение проглатывания связано с несогласованной или слабой перистальтикой, нарушением иннервации, наблюдается функциональная дисфагия.
По локализации места, где застряла пища, различают ротоглоточное и пищеводное расстройство проходимости. Ротоглоточный тип патологии классифицируют как верхний, средний, нижний.
Как проявляется дисфагия
Внешние симптомы дисфагии пищевода сначала проявляются при проталкивании твёрдой пищи. Кажется, что в горле что-то мешает свободному прохождению еды.
Выпитая жидкость уменьшает трение, комок проваливается в желудок под действием силы тяжести. При этом больного не покидает неприятное ощущение кома в пищеводе.
Больно глотать еду, но горло не болит, не воспалено. Пища как будто застревает в пищеводе.
Кашель, першение в горле – тоже признаки дисфагии. Человек давится, захлёбывается пищей. Плохо закрывающийся клапан гортани допускает выскакивание частичек пищи в нос, становится тяжело дышать и глотать. Воздуха не хватает, чувствуется удушье. Рефлекторно стимулируется повышенное слюноотделение, организм пытается таким образом смягчить дискомфорт в пищеводе.
Для удобства диагностики врачи разделили симптомы дисфагии по тяжести на 4 степени:
- при 1 степени дисфагии проблемы с глотанием преследуют время от времени. Спазм в горле мешает глотать только твёрдую пищу. Возникает болезненность, ощущение застрявшей пищи в горле;
- 2 степень болезни характеризуется питанием только полужидкой пищей – протёртыми супами, пюре. Проявляется тяжестью за грудиной, усиливающейся после еды;
- 3 степени соответствует усугубление симптоматики, проходит в желудок исключительно жидкая пища. Глотать очень сложно, болезненность усиливается. Мягкая, жидкая пища «раздирает» пищеводную трубку, даже если при этом не болит горло;
- при дисфагии 4 степени тяжело глотать слюну, жидкость «не лезет» в горло, невозможно сглатывать даже воду. Осложнено дыхание во время жевания и глотания.
Источник: https://gastrot.ru/pishhevod/disfagiya
Дисфагия
Дисфагия — это патологическое состояние, при котором нарушается акт глотания. Проявляется затруднением проглатывания твердой пищи, жидкостей, слюны, их попаданием в органы дыхания, усиленным образованием слюны, болевыми ощущениями за грудиной, осиплостью голоса, першением в горле. Диагностируется с помощью фарингоскопии, рентгенографии пищевода, эзофагогастроскопии, pH-метрии, эзофагеальной манометрии. Лечение предполагает назначение этиопатогенетической терапии заболевания, осложнившегося дисфагией. При возникновении расстройства на фоне тяжелых органических изменений глотки, пищевода, смежных органов осуществляются хирургические вмешательства.
Дисфагия является вторичным патологическим процессом и развивается на фоне других заболеваний. Расстройства глотания выявляются во всех возрастных группах, однако с возрастом заболеваемость увеличивается. По результатам наблюдений, распространенность патологии составляет 11% в целом по популяции и достигает 13% у пациентов старше 65 лет.
В молодом возрасте дисфагия чаще осложняет течение травм, злокачественных неоплазий головы и шеи.
У пожилых больных ведущими причинами нарушенного глотания являются расстройства мозгового кровообращения, нейродегенеративные болезни.
Актуальность своевременной диагностики дисфагического синдрома обусловлена существенным ухудшением качества жизни больных и высоким риском смертности при возникновении осложнений.
Дисфагия
Специалисты в сфере современной гастроэнтерологии отдельно рассматривают этиологические факторы, приводящие к развитию орофарингеальных («высоких») и пищеводных («нижних») расстройств глотания, хотя некоторые из них выявляются при обоих типах патологии. Прохождение пищевого комка через глотку и проксимальный отдел пищевода нарушается под влиянием таких причин, как:
- Механическая обструкция. Нарушение орофарингеальной фазы глотания может быть вызвано воспалительными процессами (заглоточным абсцессом, тонзиллитом), гиперплазией щитовидной железы, увеличением лимфоузлов, гипофарингеальным дивертикулом, шейными остеофитами, фиброзом мышц, перстневидно-глоточной спайкой. Сужение верхних отделов пищеварительного тракта также наблюдается при злокачественных неоплазиях ротовой полости, глотки, гортани, последствиях их хирургического лечения и лучевой терапии.
- Нервно-мышечные расстройства. Ротоглоточная дисфагия развивается в острой фазе мозгового инсульта у 42-67% пациентов, ее выраженность напрямую коррелирует с тяжестью расстройств церебрального кровообращения. У половины больных с паркинсонизмом наблюдаются клинические симптомы нарушенного орофарингеального глотания, еще у 45% пациентов латентные признаки расстройства выявляются инструментально. Дисфагией осложняется рассеянный склероз, боковой амиотрофический склероз, псевдопаралитическая миастения.
Пищеводные нарушения глотания зачастую обусловлены эзофагеальной патологией, хроническими заболеваниями органов ЖКТ, средостения. Острые формы дисфагии возникают при аллергическом отеке Квинке, внезапной обструкции тела пищевода и гастроэзофагеального перехода инородными телами. Нормальному прохождению твердой и жидкой пищи по пищеводу в желудок могут мешать:
- Сужение пищевода. Просвет органа уменьшается при эозинофильном фарингите, злокачественных опухолях пищевода, раке желудка с поражением кардиального отдела, осложненном течении гастроэзофагеальной рефлюксной болезни. Рубцовый стеноз развивается после радиотерапии торакальных онкозаболеваний, химических ожогов едкими соединениями, хлористым калием, салицилатами, некоторыми другими препаратами. Признаки дисфагии отмечаются при сужении просвета органа менее 12 мм.
- Сдавление пищевода извне. Прохождению пищи препятствуют объемные образования, оказывающие давление на эзофагеальную стенку. Пищеводная дисфагия часто обнаруживается при опухолях (раке легкого, бронхов, тимоме), увеличении средостенных лимфоузлов, загрудинном зобе, инфекционных заболеваниях (туберкулезе, гистоплазмозе), параэзофагеальной грыже. Затруднения глотания выявляются при кардиопатологии — пороках митрального клапана, сосудистой компрессии.
- Нарушения сократительной активности пищевода. Эзофагеальные расстройства глотания осложняют ахалазию, диффузный спазм пищевода, штопорообразную деформацию органа. Патологические изменения моторики отмечаются у больных системной склеродермией, болезнью Шагаса, сахарным диабетом. Нарушения сокращений пищеводной мускулатуры, препятствующие процессу глотания, возникают при приеме нитратов, эстрогенов, метилксантинов, блокаторов кальциевых каналов.
Существует два ключевых механизма развития дисфагии — обструктивный и дизрегуляторный, которые при некоторых патологических состояниях могут сочетаться.
При обструктивных расстройствах глотания прохождение пищи нарушается из-за существования механического препятствия — воспалительных, гранулематозных процессов, рубцовых изменений, объемных образований, выступающих в просвет пищеварительных органов или сжимающих их извне. В ряде случаев ситуация усугубляется болевым синдромом, особенно выраженным при воспалении.
Основу патогенеза дизрегуляторной дисфагии составляют расстройства иннервации вследствие поражения глотательного центра продолговатого мозга, энтеральной нервной системы, патологические изменения на уровне эзофагеального мускульного слоя. В результате сокращения мышц мягкого неба, глотки становятся дискоординированными, нарушается пищеводный перистальтический рефлекс, что приводит к изменению процесса естественного пассажа пищи.
Существующая систематизация клинических форм дисфагии учитывает как анатомический уровень расстройств глотания, так и степень их выраженности. Такой подход облегчает выявление первопричины нарушений, позволяет оценить прогноз и выработать оптимальную тактику ведения пациента. Гастроэнтерологи различают следующие виды заболевания:
- По анатомическому уровню: орофарингеальная (ротоглоточная) и пищеводная дисфагия. В первом случае нарушается формирование пищевого комка, его перемещение в направлении горла, начальные глотательные движения. Во втором – затрудняется прохождение продуктов по пищеводу и их попадание в желудок.
- По выраженности: выделяют 4 степени дисфагии. При I степени пациент испытывает сложности с проглатыванием твердых продуктов, при II — проглатывается только жидкая пища. У больных с дисфагией III степени нарушено глотание не только твердой еды, но жидкостей, слюны. При IV степени становится невозможным проглатывание любой пищи.
На начальной стадии заболевания больные обычно предъявляют жалобы на трудности при глотании твердой пищи, сопровождающиеся дискомфортом в области глотки и пищевода. Также могут появляться болезненные ощущения по ходу пищевода, усиленное слюноотделение, чувство распирания за грудиной.
Характерные симптомы болезни — охриплость голоса, ощущение нехватки воздуха, сухой кашель, першение в горле. Прогрессирование дисфагии приводит к нарушениям проглатывания жидкой пищи, ее попаданию в дыхательные органы больного. Иногда заболевание сопровождается изжогой.
При длительном течении отмечается ухудшение общего состояния пациента, значительная потеря массы тела вследствие нехватки пищи.
При дисфагии зачастую наблюдается эзофагит, который при хроническом течении повышает риск метаплазии эпителия эзофагеальной слизистой с развитием опухоли. Постоянный заброс частиц еды в дыхательные пути вызывает аспирационную пневмонию, отличающуюся тяжелым течением и резистентностью к проводимой терапии.
Постоянный дефицит питательных веществ обусловливает резкое похудение пациента вплоть до кахексии, которая сопровождается дистрофическими изменениями внутренних органов.
При сдавлении трахеи опухолями пищевода наблюдается острое нарушение дыхания (асфиксия), угрожающее жизни больного и требующее мер неотложной помощи.
Выявление нарушений глотания обычно не представляет затруднений вследствие типичной клинической картины патологического состояния. Однако ключевой задачей диагностического поиска при дисфагии является диагностика заболеваний, которые могли стать причиной расстройства. Обследование пациента проводится комплексно и включает следующие методы:
- Осмотр глотки. В ходе фарингоскопии обнаруживаются причины ротоглоточной дисфагии: тонзиллиты, глосситы, новообразования, инородные тела. Метод дополняют проведением непрямой ларингоскопии, позволяющей диагностировать патологию надгортанника.
- Эзофагография. Рентгенография пищевода с пероральным приемом контрастного вещества выявляет характерные для дисфагии нарушения непроизвольной фазы глотания и изменения эзофагеальной моторики. Рентгенологически также можно определить наличие дивертикулов.
- Эзофагогастроскопия. При ЭГДС хорошо визуализируется слизистая пищевода, кардии желудка, что помогает обнаружить макроскопические изменения в эпителии, служащие причиной дисфагии. Одновременно производится биопсия ткани для гистологического исследования.
- Определение водородного показателя. Суточная рН-метрия является наиболее точным исследованием для диагностики рефлюкс-эзофагита с целью подтверждения органической природы дисфагии. Дополнительно может выполняться манометрия пищевода для выявления нарушений работы нижнего гастроэзофагеального сфинктера.
Изменения в клиническом анализе крови при дисфагии неспецифичны и соответствуют основному заболеванию. Может определяться анемия, умеренный лейкоцитоз, повышение СОЭ. В биохимическом анализе крови обнаруживается снижение уровня общего белка, диспротеинемия, возможно повышение содержания печеночных ферментов.
Для оценки состояния пищеварительного тракта осуществляют УЗИ брюшной полости. С целью исключения патологии нервной системы проводят комплексное неврологическое обследование, по показаниям назначают МРТ головы, КТ головного мозга, ЭЭГ.
Для исключения возможной пульмонологической и кардиологической патологии рекомендована рентгенография грудной клетки, эхокардиография, ЭКГ.
Дифференциальная диагностика при синдроме дисфагии производится между заболеваниями, которые способны вызывать это патологическое состояние.
Болезнь дифференцируют с одинофагией, истерическим «комком в горле» (globus pharyngeus), диспноэ, фагофобией.
Кроме наблюдения у врача-гастроэнтеролога пациенту могут потребоваться консультации оториноларинголога, торакального хирурга, онколога и других специалистов.
Наибольшее влияние на выбор врачебной тактики оказывает этиология и течение расстройства.
Основными терапевтическими задачами являются восстановление глотания, предупреждение возможных осложнений, в первую очередь — аспирации при орофарингеальной дисфагии нейромышечного генеза.
Пациентам с острыми формами нарушения глотания, обычно возникающими при механической обструкции пищевода, показана неотложная помощь по удалению инородного тела.
Коррекция длительно существующих расстройств предполагает комплексное этиопатогенетическое лечение патологии, осложнившейся дисфагией. Из фармацевтических препаратов с учетом причин заболевания применяют:
- Средства для улучшения нейрорегуляции. Для восстановления глотания пациентам с паркинсонизмом назначаются агонисты и предшественники дофамина, центральные Н-холиноблокаторы. Проявления дисфагии при миастении уменьшаются на фоне приема антихолинэстеразных средств. При мозговых инсультах проводится интенсивная комплексная терапия нейрорепарантами, нейропротекторами, мембранными стабилизаторами.
- Блокаторы кальциевых каналов. Снижают концентрацию ионов кальция в мышечных волокнах, устраняя спастические состояния (диффузный эзофагеальный спазм, ахалазию) и улучшая прохождение пищи. При необходимости терапию дисфагии дополняют нитратами, оказывающими релаксирующий эффект, антихолинергическими средствами, ингибиторами фосфодиэстеразы, влияющими на нейромышечную регуляцию.
- Антисекреторные препараты. Рекомендованы при сочетании дисфагии с ГЭРБ, эозинофильным эзофагитом. Чаще всего применяют ингибиторы протонной помпы, которые снижают секрецию соляной кислоты и таким образом уменьшают раздражение слизистой оболочки пищевода желудочным секретом. При наличии эозинофильного эзофагита дополнительно используют аэрозольные формы местных стероидных препаратов.
При доказанном инфекционном генезе заболевания, сопровождающегося дисфагией, показана противобактериальная и противовирусная терапия.
Большинству пациентов требуется коррекция рациона — замена твердых продуктов на мягкую пищу, ограничивающая диета при наличии гиперсекреторных расстройств.
Во всех случаях неврологической патологии назначается реабилитация с использованием техник для улучшения орального глотания.
У ряда больных стойкое дисфагическое расстройство может быть устранено только хирургическим путем. При неоплазиях, сдавливающих пищевод, проводится резекция или удаление пораженных органов. По показаниям операция дополняется химио- и радиотерапией. При дисфункции верхнего пищеводного сфинктера, дивертикулах Ценкера эффективна крикофарингеальная миотомия.
Бужирование, баллонная дилатация, стентирование пищевода, эндоскопическое рассечение стриктур позволяют восстановить эзофагеальный просвет при его рубцовом сужении, сдавлении смежными органами. Для лечения терапевтически резистентной ахалазии производится эзофагокардиомиотомия. При дисфагии, связанной с необратимыми изменениями пищевода, выполняется эзофагопластика.
Вероятность полного выздоровления зависит от причины, которая привела к развитию дисфагии. Прогноз считается относительно благоприятным, если симптоматика вызвана повышенной кислотностью желудочного сока и другими состояниями, хорошо поддающимися медикаментозной терапии.
Профилактика дисфагии включает в себя своевременное лечение заболеваний пищеварительного тракта (язвенной болезни, ГЭРБ), отказ от употребления очень горячей, жареной пищи, алкоголя, прекращение курения, тщательный присмотр за детьми, исключающий проглатывание ребенком мелких предметов, игрушек.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/dysphagia

 Похожий признак может возникнуть у ребенка при нежелании что-то есть, страхе, истерическом поведении
Похожий признак может возникнуть у ребенка при нежелании что-то есть, страхе, истерическом поведении 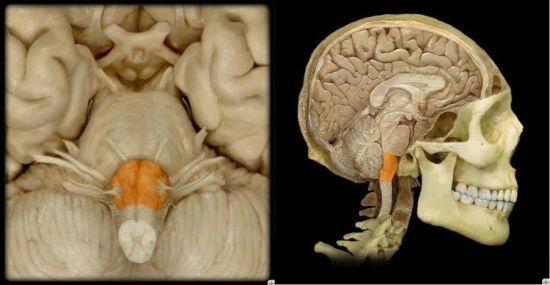 Ядра продолговатого мозга образуют дыхательные, сосудодвигательные центры, руководят кашлем, рвотой, актом глотания и многими другими действиями организма
Ядра продолговатого мозга образуют дыхательные, сосудодвигательные центры, руководят кашлем, рвотой, актом глотания и многими другими действиями организма  При ротоглоточной форме болезни пациенты всегда указывают на область шеи и горла, вызывающую затруднения
При ротоглоточной форме болезни пациенты всегда указывают на область шеи и горла, вызывающую затруднения  Постоянство срыгивания должно вызвать беспокойство у родителей
Постоянство срыгивания должно вызвать беспокойство у родителей 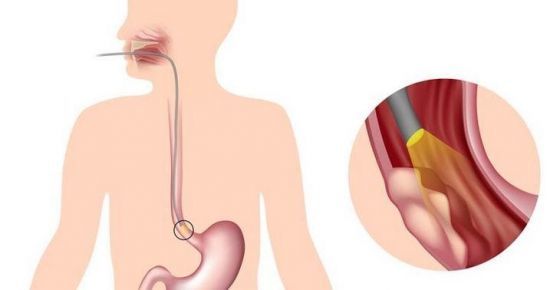 Эндоскопическим способом выявляют опухоли и нарушение внутренней структуры пищевода
Эндоскопическим способом выявляют опухоли и нарушение внутренней структуры пищевода