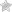Течение панкреатита в хронической стадии приводит к медленному разрушению поджелудочной железы, воспалительный процесс то затихает, то возникает вновь. Со временем ткани железы атрофируются и рубцуются.
Острый панкреатит характеризуется опоясывающей болью в животе, начинается внезапно и длится короткий промежуток времени. Уровень пищеварительных ферментов в крови резко повышается, вызывая шок и сбой в работе жизненно важных органов.
Заболевание часто заканчивается летальным исходом, поэтому необходимо своевременно поставить диагноз и пройти курс лечения.
 Острый панкреатит характеризуется опоясывающей болью в животе, начинается внезапно и длится короткий промежуток времени.
Острый панкреатит характеризуется опоясывающей болью в животе, начинается внезапно и длится короткий промежуток времени.
Острой формы
Симптомы острого панкреатита:
- напряжение брюшной стенки;
- поверхностное дыхание;
- появление кровоподтеков в области пупка;
- скачки артериального давления;
- резкая боль в животе, усиливающаяся в положении лежа;
- синюшные пятна на теле;
- рвота с присутствием желчи;
- холодный пот;
- вздутие живота, тяжесть;
- желтушность склер;
- белый налет на языке;
- диарея.
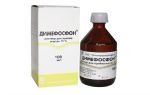
Причины острого панкреатита:
- врожденные аномалии развития железы;
- тупые травмы брюшной полости;
- заражение микоплазмозом;
- возрастное снижение функции поджелудочной железы;
- неумеренное употребление алкоголя;
- генетическая предрасположенность;
- корь;
- систематический прием лекарственных препаратов;
- хронический гепатит и холецистит;
- муковисцидоз;
- переедание;
- туберкулез;
- вирус Коксаки.
 Главная цель лечения заболевания — восстановить нормальное функционирование поджелудочной железы, не допустить формирования абсцессов и развития гнойного панкреатита.
Главная цель лечения заболевания — восстановить нормальное функционирование поджелудочной железы, не допустить формирования абсцессов и развития гнойного панкреатита.
Главная цель лечения заболевания — восстановить нормальное функционирование поджелудочной железы, не допустить формирования абсцессов и развития гнойного панкреатита. Для снятия болевого симптома врачи ставят новокаиновую блокаду, назначают спазмолитики. Лечение в стационаре предусматривает следующие медицинские мероприятия:
- дезинтоксикацию;
- коррекцию водно-электролитного баланса;
- антибактериальную терапию;
- прием дезактиваторов панкреатических ферментов.
Панкреатит в острой форме может привести к гибели тканей (некрозу) поджелудочной железы и развитию шокового состояния, поэтому при первых признаках болезни нужно безотлагательно обратиться за медицинской помощью.
- Сладкий привкус во рту: причины и симптомы.
- Почему возникает температура при панкреатите? Подробнее…
- Симптомы и лечение панкреатита у женщин.
Хронической стадии
Варианты течения хронического панкреатита:
- Отечно-интерстициальный (подострый).
- Фиброзно-склеротический (индуративный).
- Псевдотуморозный, с увеличением размеров поджелудочной железы.
- Паренхиматозный, с воспалением железистой ткани — паренхимы.
- Кистозный, с образованием кист до 15 мм в диаметре.
 Классификация панкреатитов.
Классификация панкреатитов.
Выделяют следующие стадии развития болезни:
- начальная стадия — длится первые 1-5 лет;
- развернутая картина болезни с клиническими признаками — возникает через 5-10 лет;
- последняя стадия, с развитием осложнений — проявляется на 10-15 году от начала заболевания.
По клиническому проявлению хронический панкреатит протекает латентно (безболезненно) или имеет рецидивирующее течение.
Латентное
Диагностируют латентный панкреатит на основании анализа крови и рентгенологических исследований. Общие симптомы:
- тошнота;
- рвота;
- неустойчивый стул;
- потеря аппетита;
- снижение веса.
 Лечение стертой формы панкреатита основывается на проведении заместительной терапии с применением ферментных препаратов (Панкреатина, Мезима).
Лечение стертой формы панкреатита основывается на проведении заместительной терапии с применением ферментных препаратов (Панкреатина, Мезима).
Частые причины латентного заболевания поджелудочной железы:
- атеросклероз брюшной аорты;
- гепатиты;
- гастрит желудка;
- гельминты;
- желчнокаменная болезнь;
- цирроз печени;
- неправильное питание.
Лечение стертой формы панкреатита основывается на проведении заместительной терапии с применением ферментных препаратов (Панкреатина, Мезима). Дополнительно могут быть назначены анаболические гормоны, обволакивающие и желчегонные средства в виде настоев и травяных отваров.
Рецидивирующее
Развитие рецидивирующего панкреатита протекает с характерными болевыми симптомами.
После каждого приема пищи в период ремиссии человек чувствует тупую боль, отдающую в грудную клетку. В период обострения ощущается острая боль в эпигастральной области, которую невозможно снять анальгетиками.
При желчной колике для облегчения состояния на левое подреберье прикладывают полотенце, смоченное холодной водой, или лед.
Чтобы избежать обострения болезни из рациона следует исключить:
- газированные напитки;
- консерванты;
- колбасные изделия;
- любые виды алкоголя;
- продукты с высоким содержанием жиров, бобовые.
Особенности течения панкреатита у пожилых людей
После 50 лет снижается ферментативная активность поджелудочной железы, в результате пища переваривается не полностью, и организм не получает должного количества незаменимых микроэлементов.
 После 50 лет снижается ферментативная активность поджелудочной железы, в результате пища переваривается не полностью, и организм не получает должного количества незаменимых микроэлементов.
После 50 лет снижается ферментативная активность поджелудочной железы, в результате пища переваривается не полностью, и организм не получает должного количества незаменимых микроэлементов.
Дефицит питательных веществ и витаминов приводит к потере массы тела и нарушению водно-солевого баланса.
В 75% случаев острый приступ панкреатита у пожилых людей связан с наличием камней в желчном пузыре.
Лечение патологии зависит от формы заболевания и общего состояния человека.
Возможные осложнения
Тяжелые случаи панкреатита:
- флегмона забрюшинной клетчатки;
- острая печеночно-почечная недостаточность;
- панкреолитиаз (камни в поджелудочной железе);
- кистозные образования в тканях;
- формирование свищей;
- желудочно-кишечные кровотечения;
- заражение крови;
- воспаление воротной вены;
- шок.
Вследствие дисфункции органа и пониженной выработки инсулина панкреатит приводит к развитию сахарного диабета.
 Вследствие дисфункции органа и пониженной выработки инсулина панкреатит приводит к развитию сахарного диабета.
Вследствие дисфункции органа и пониженной выработки инсулина панкреатит приводит к развитию сахарного диабета.
При несвоевременном обращении за медицинской помощью заболевание может осложниться панкреатическим некрозом — гибелью ткани поджелудочной железы.
Источник: https://pankreatit.guru/vopros-otvet/terminy/techenie
Хронический панкреатит

Хронический панкреатит – это прогрессирующее воспалительно-деструктивное поражение поджелудочной железы, приводящее к нарушению ее внешне- и внутрисекреторной функции. При обострении хронического панкреатита возникает боль в верхних отделах живота и левом подреберье, диспепсические явления (тошнота, рвота, изжога, вздутие живота), желтушность кожных покровов и склер. Для подтверждения хронического панкреатита проводится исследование ферментов пищеварительной железы, УЗИ, РХПГ, биопсия поджелудочной железы. Основные принципы терапии включают соблюдение диеты, прием медикаментов (спазмолитиков, гипосекреторных, ферментных и др. препаратов), при неэффективности – оперативное лечение.

Хронический панкреатит – это воспалительное заболевание поджелудочной железы длительного рецидивирующего течения, характеризующееся постепенным патологическим изменением ее клеточной структуры и развитием функциональной недостаточности.
В клинической гастроэнтерологии на долю хронического панкреатита приходится 5-10 % всех заболеваний органов пищеварения.
В развитых странах в последнее время хронический панкреатит «молодеет», если ранее он был характерен для лиц 45-55 лет, то теперь пик заболеваемости у женщин приходится на 35-летний возраст.
Мужчины страдают хроническим панкреатитом несколько чаще, чем женщины, за последнее время доля панкреатита на фоне злоупотребления алкоголем возросла с 40 до 75 процентов среди факторов развития этого заболевания.
Также отмечен рост возникновения злокачественных новообразований в поджелудочной железе на фоне хронического панкреатита.
Все чаще отмечают прямую связь хронических панкреатитов с повышением заболеваемости сахарным диабетом.

Хронический панкреатит
Так же как и в случае острого панкреатита, основными причинами развития хронического воспаления поджелудочной железы являются злоупотребление алкоголем и желчекаменная болезнь.
Алкоголь является непосредственно токсическим для паренхимы железы фактором.
При желчекаменной болезни воспаление становится результатом перехода инфекции из желчных протоков в железу по сосудам лимфатической системы, развитием гипертензии желчевыводящих путей, либо непосредственным забросом желчи в поджелудочную железу.
Другие факторы, способствующие развитию хронического панкреатита:
- стойкое повышение содержания ионов кальция в крови;
- муковисцидоз;
- гипертриглицеринэмия;
- применение лекарственных средств (кортикостероиды, эстрогены, тиазидные диуретики, азатиоприн);
- продолжительный стаз секрета поджелудочной железы (непроходимость сфинктера Одди вследствие рубцовых изменений дуоденального сосочка);
- аутоиммунный панкреатит;
- генетически обусловленный панкреатит;
- идиопатический панкреатит (неясной этиологии).
Хронический панкреатит классифицируют:
- по происхождению: первичный (алкогольный, токсический и др.) и вторичный (билиарный и др.);
- по клиническим проявлениям: болевой (рецидивирующий и постоянный), псевдотуморозный (холестатический, с портальной гипертензией, с частичной дуоденальной непроходимостью), латентный (клиника невыраженная) и сочетанный (выражено несколько клинических симптомов);
- по морфологической картине (кальцифицирующий, обструктивный, воспалительный (инфильтративно-фиброзный), индуративный (фиброзно-склеротический);
- по функциональной картине (гиперферментный, гипоферментный), по характеру функциональных нарушений могут выделять гиперсекреторный, гипосекреторный, обтурационный, дуктулярный (секреторную недостаточность также делят по степени выраженности на легкую, среднюю и тяжелую), гиперинсулинизм, гипоинсулинизм (панкреатический сахарный диабет);
Хронический панкреатит различают по тяжести течения и структурных нарушений (тяжелый, средней степени тяжести и легкий). В течение заболевания выделяют стадии обострения, ремиссии и нестойкой ремиссии.
Зачастую первоначальные патологические изменения в тканях железы при развитии хронического панкреатите протекают без симптомов. Либо симптоматика слабовыражена и неспецифична. Когда возникает первое выраженное обострение, патологические нарушения уже довольно значительны.
Основной жалобой при обострении хронического панкреатита чаще всего является боль в верней части живота, в левом подреберье, которая может приобретать опоясывающий характер. Боль либо выраженная постоянная, либо носит приступообразный характер. Боль может иррадиировать в область проекции сердца.
Болевой синдром может сопровождаться диспепсией (тошнота, рвота, изжога, вздутие живота, метеоризм). Рвота при обострении хронического панкреатита может быть частой, изнуряющей, не приносящей облегчения. Стул может иметь неустойчивый характер, поносы чередоваться с запорами.
Снижение аппетита и расстройство пищеварения способствуют снижению массы тела.
С развитием заболевания частота обострений, как правило, увеличивается. Хроническое воспаление поджелудочной железы может приводить к повреждению, как самой железы, так и смежных тканей. Однако могут пройти годы, прежде чем появятся клинические проявления заболевания (симптомы).
При внешнем осмотре у больных хроническим панкреатитом часто отмечают желтушность склер и кожных покровов. Оттенок желтухи коричневатый (обтурационная желтуха). Побледнение кожных покровов в сочетании с сухостью кожи. На груди и животе могут отмечаться красные пятнышки («красные капли»), не пропадающие после надавливания.
Живот при пальпации умеренно вздут в эпигастрии, в области проекции поджелудочной железы может отмечаться атрофия подкожной жировой клетчатки. При пальпации живота – болезненность в верхней половине, вокруг пупка, в левом подреберье, в реберно-позвоночном углу. Иногда хронический панкреатит сопровождается умеренной гепато- и спленомегалией.
Ранними осложнениями являются: обтурационная желтуха вследствие нарушения оттока желчи, портальная гипертензия, внутренние кровотечения вследствие изъязвления или прободения полых органов ЖКТ, инфекции и инфекционные осложнения (абсцесс, парапанкреатит, флегмона забрюшиннной клетчатки, воспаление желчных путей).
Осложнения системного характера: мультиорганные патологии, функциональная недостаточность органов и систем (почечная, легочная, печеночная), энцефалопатии, ДВС-синдром. С развитием заболевания могут возникать кровотечения пищевода, снижение массы тела, сахарный диабет, злокачественные новообразования поджелудочной железы.
Для уточнения диагноза врач-гастроэнтеролог назначает лабораторные исследования крови, кала, методы функциональной диагностики:
- Лабораторные тесты. Общий анализ крови в период обострения, как правило, показывает картину неспецифического воспаления. Для дифференциальной диагностики берут пробы на активность ферментов поджелудочной железы в крови (амилаза, липаза). Радиоиммунный анализ обнаруживает повышение активности эластазы и трипсина. Копрограмма выявляет избыток жиров, что позволяет предположить ферментную недостаточность поджелудочной железы.
- Инструментальные методики. Исследовать размер и структуру паренхимы поджелудочной железы (и окружающих тканей) можно с помощью УЗИ органов брюшной полости, КТ или МРТ поджелудочной железы. Сочетание ультразвукового метода с эндоскопией – эндоскопическая ультрасонография (ЭУС) позволяет детально исследовать ткань железы и стенки ЖКТ изнутри. При панкреатите используют эндоскопическую ретроградную панкреатохолангиографию – рентгеноконтрастное вещество вводят эндоскопически в дуоденальный сосочек.
- Функциональные пробы. При необходимости уточнить способность железы к выработке тех или иных ферментов назначают функциональные тесты со специфическими стимуляторами секреции тех или иных ферментов.

КТ органов брюшной полости. Множественные кальцинаты в области хвоста и тела поджелудочной железы (последствия множественных острых эпизодов панкреатита)
Лечение осуществляется консервативно или хирургическим путем в зависимости от тяжести течения заболевания, а также от присутствия или развития осложнений.
Консервативная терапия
- Диетотерапия. Больным хроническим панкреатитом в период тяжелого обострения рекомендовано воздержаться от энтерального питания, при стухании назначают диету № 5Б. При хроническом панкреатите употребление алкоголя категорически запрещено, из рациона убирают острую, жирную, кислую пищу, соленья. При панкреатите, осложненном сахарным диабетом, – контроль сахаросодержащих продуктов.
- Обострение хронического панкреатита лечат так же, как и острый панкреатит (симптоматическая терапия, обезболивание, дезинтоксикация, снятие воспаления, восстановление пищеварительной функции).
- Для панкреатитов алкогольного генеза отказ от употребления спиртосодержащих продуктов является ключевым фактором лечения, в легких случаях приводящим к облегчению симптоматики.
Хирургическое лечение
Показаниями к хирургическому лечению хронического панкреатита могут стать гнойные осложнения (абсцесс и флегмона), обтурация желчных и панкреатических протоков, стеноз сфинктера Одди, выраженные тяжелые изменения в тканях железы (склероз, обызвествления), кисты и псевдокисты поджелудочной железы, тяжелое течение, неподдающееся консервативной терапии.
- сфинктеротомия при закупорке сфинктера Одди;
- иссечение камней в протоках поджелудочной железы при конкрементной обтурации;
- вскрытие и санация гнойных очагов (абсцессов, флегмон, кист);
- панкрэктомия (полная или частичная);
- вазэктомия, спланхэктомия (операции иссечения нервов, регулирующих секрецию железы), частичное иссечение желудка (резекция);
- удаление желчного пузыря при осложнениях со стороны большого желчного протока и желчного пузыря;
- техники создания окружных желчных оттоков для снятия нагрузки с основных панкреатических протоков (вирсунгодуоденостомия и др.).
При следовании рекомендациям по профилактике обострений хронический панкреатит протекает легко и имеет благоприятный прогноз выживаемости. При нарушении диеты, приеме алкоголя, табакокурении и неадекватном лечении прогрессируют дистрофические процессы в ткани железы и развиваются тяжелые осложнения, многие из которых требуют хирургического вмешательства и могут привести к летальному исходу.
Меры первичной профилактики:
- ограничение употребление алкоголя, рациональное питание, сбалансированная диета без приступов переедания, ограничение в жирной пище, углеводистых продуктах;
- отказ от курения;
- употребление достаточного количества воды (не менее полутора литров в сутки);
- достаточное количество витаминов и микроэлементов в рационе;
- своевременное обращение к врачу по поводу нарушений работы ЖКТ, адекватное и полное лечение болезней органов пищеварения.
Для профилактики обострений хронического панкреатита необходимо соблюдать все рекомендации врача по режиму питания и образа жизни, регулярно (не реже 2-х раз в год) проходить обследование. Важную роль в продлении ремиссии и улучшении качества жизни больных хроническим панкреатитом играет санаторно-курортное лечение.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/chronic-pancreatitis
Панкреатит у пожилых людей – причины, симптомы, особенности диагностики и методы лечения
Александра Краснова
Одним из тяжело переносимых заболеваний для пожилого человека является панкреатит. Поджелудочная железа с возрастом, уже с 40 лет, изменяет свою структуру, однако видимые изменения можно заметить с 55 лет. Все это объясняется тем, что данный орган брюшной полости со временем атрофируется, процесс сопровождается сокращением ацинусов на клеточном уровне. В возрасте 80 лет масса поджелудочной железы человека вдвое меньше, чем раньше. Почему панкреатит у пожилых людей достаточно трудно выявить, какие симптомы указывают на это заболевание и какие методы используются для его лечения вы узнаете в этой статье. Данное заболевание характерно больше для пожилых людей, в старости оно возникает реже. Что же происходит, когда поднимается давление в панкреатических протоках? Нарушается структура ацинозных клеток и их мембран, из-за панкреатических ферментов, попадающих в паренхиму, междольковую соединительную и жировую ткань, возникают отеки и некроз.
В пожилом и старческом возрасте велика вероятность гипертензии в панкреатических ходах, которая обусловлена склерозом проточных стенок, облитерацией, пролиферацией эпителия.
Следствием этого процесса является кистозное перерождение, из-за которого нарушается продвижение секрета. Зачастую можно наблюдать образование желчных камней, из-за которых в поджелудочной железе застаивается панкреатический сок.
В старости люди сталкиваются с дискинезией желчевыводящих путей и двенадцатиперстной кишки, за счет которых в панкреатические ходы попадает желчь.
Острый панкреатит может возникнуть в случае возрастных сосудистых изменений в поджелудочной железе, которые приводят к тому, что кровоснабжение органа брюшной полости ухудшается. В старости ухудшается свертываемость крови, из-за чего в сосудах поджелудочной железы образуются тромбы, которые являются вестниками острого панкреатита.
В какой форме может проходить заболевание:
-
Отечной.
-
Острой геморрагической.
-
Гнойной.
Для отечной формы отмечается большое количество таких вазоактивных веществ, как трипсин, брадикинин, гистамин, серотонин. Они участвуют в расширении сосудов, увеличивают проницаемость стенок сосудов, способствуют образованию серозного отека железы.
При остром геморрагическом панкреатите вазоактивные вещества оказывают влияние на свертываемость крови, их наличие приводит к гибели железистых клеток, вследствие чего появляется геморрагический отек и частичный некроз поджелудочной железы.
Если в процессе некроза вовлечены большие участки органа и инфекционные бактерии, тогда такая форма называется гнойным панкреатитом.
Для людей в пожилом и старческом возрасте характерен геморрагический панкреатит, который сопровождается отеками и омертвением участков поджелудочной железы.
Из-за чего возникает хронический панкреатит у пожилых людей
Панкреатит хронической формы может развиваться из-за:
-
Заболеваний желчного пузыря (желчнокаменная болезнь, холецистит).
-
Атрофического гастрита и дуоденита.
-
Дуоденостаза и дуодено-гастрального рефлюкса.
Панкреатит у пожилых людей, как правило, имеет рецидивирующий и латентный характер. Хронический панкреатит протекает практически так же, как и острый, но активация ферментов при этом не такая быстрая. При обострении хронического панкреатита гибнут ацинозные клетки, как следствие происходит их замещение на соединительную ткань.

Панкреатит у пожилых людей может принимать одну из перечисленных форм (все зависит от того, как проходит заболевание):
-
Рецидивирующую.
-
С постоянным болевым синдромом.
-
Псевдоопухолевую.
-
Латентную (стертую).
Латентная (стертая) форма – это такой процесс, для которого характерен недостаток внешнего секрета для поджелудочной железы. Человек при таком синдроме чувствует тупую, ноющую, но не сильную боль в эпигастральной области, когда принимает жирную пищу и переедает. Также могут возникнуть проблемы с неустойчивостью стула.
Хронический рецидивирующий панкреатит пожилые люди переносят реже, чем острый или панкреатит латентной формы. Для него характерно появление болей в левом подреберье виде приступов, в эпигастральной области возникают умеренные болевые ощущения, которые сопровождаются тошнотой, вздутием живота, поносом, при этом у человека еще и пропадает аппетит.
Как проявляется панкреатит у пожилых людей
Пожилые люди сталкиваются с острым панкреатитом, если, в первую очередь, ощущают боль, которая имеет разный характер по интенсивности и может возникнуть в любой части брюшной полости. Порой она может быть такой сильной, что вызывает даже болевой шок. Болевые ощущения носят опоясывающий или сжимающий характер, могут возникать покалывания в почках или печени, причем это происходит либо периодическими приступами, либо постоянно на протяжении какого-то времени.
На панкреатит у пожилых людей могут указывать такие симптомы:
-
Периодическая рвота в небольшом количестве, которая может сопровождаться выделением желчи или крови.
-
Парез кишечника, для которого характерна сильная боль, мягкость живота и отсутствие напряжения в мышцах. При таких показателях довольно сложно поставить диагноз.
-
Обложенный язык.
-
Кожа человека бледная и имеет синюшний окрас.
-
Белки глаз становятся желтого цвета.
-
Частый пульс, низкое артериальное давление.
-
Отравление токсичными веществами.
-
Повышается температура тела, однако в случае ослабленного организма она может оставаться в пределах нормы.
-
Повышение температуры тела, но у ослабленных больных она может оставаться нормальной.
-
Синдром Воскресенского – отсутствие пульса аорты брюшной полости.
Не все люди сталкиваются с подобными симптомами. Даже если ощущается боль в спине или пояснице, то она не сильно выражена, при этом человека не тошнит и не рвет. Хронический панкреатит тоже начинается с болевых ощущений. Если симптомы панкреатита схожи с острым заболеванием, велика вероятность, что была нарушена диета или организму была дана непосильная физическая нагрузка.
При отсутствии приступов характерны следующие признаки:
-
Потеря в весе. Больной начинает худеть из-за того, что у него не вырабатываются ферменты, отвечающие за пищеварение и, как следствие, за поступление питательных веществ в организм.
-
Приступы тошноты и изжоги.
-
Снижение аппетита.
-
Вздутый живот.
-
Жидкий стул, сменяющийся запорами.
Панкреатит у пожилых людей может проходить в скрытной форме, таким образом, из-за слабовыраженных симптомов больные не проходят лечение. Однако не стоит забывать, что если болезнь прогрессирует, то это может привести к тому, что поджелудочная железа перестанет способствовать выработке необходимых ферментов и гормонов. Панкреатит у пожилых людей может обнаружить лишь врач-гастроэнтеролог. Однако дать точный прогноз о том, какое это заболевание конкретно, по внешним признакам практически невозможно. Обследование начинается с общего и биохимического анализов крови, а также анализа мочи и кала.  Для панкреатита характерен недостаток белка, который можно определить по результатам биохимического анализа крови, и повышенный показатель жира, обнаруженный в кале. Ультразвуковое исследование играет большую роль в диагностике панкреатита. С помощью него можно определить, насколько неравномерны доли органа, обнаружить наличие камней, кист, уплотнений, а также расширения протока. При выявлении панкреатита и постановке диагноза необходимо лечить заболевание. Пожилые люди проходят лечение панкреатита в хирургическом стационаре при строгом соблюдении постельного режима. Чтобы избежать обезвоживания и интоксикации, внутривенно вводят растворы глюкозы и хлорида натрия. Приступы боли помогают снять растворы новокаина и но-шпы, а также можно приложить пузырь со льдом в область, где находится поджелудочная железа. При панкреатите необходимо проводить терапию против возникновения бактерий, больному назначаются препараты, которые не позволяют выделяться ферментам, при необходимости проводится противошоковая терапия. Если заболевание обостряется, то больному назначаются те же медикаменты, что и при остром панкреатите. Люди, у которых хронический панкреатит, имеют недостаток секрета, поэтому им необходимо принимать препараты, близкие к ферментам поджелудочной железы. Что обычно рекомендуют:
Для панкреатита характерен недостаток белка, который можно определить по результатам биохимического анализа крови, и повышенный показатель жира, обнаруженный в кале. Ультразвуковое исследование играет большую роль в диагностике панкреатита. С помощью него можно определить, насколько неравномерны доли органа, обнаружить наличие камней, кист, уплотнений, а также расширения протока. При выявлении панкреатита и постановке диагноза необходимо лечить заболевание. Пожилые люди проходят лечение панкреатита в хирургическом стационаре при строгом соблюдении постельного режима. Чтобы избежать обезвоживания и интоксикации, внутривенно вводят растворы глюкозы и хлорида натрия. Приступы боли помогают снять растворы новокаина и но-шпы, а также можно приложить пузырь со льдом в область, где находится поджелудочная железа. При панкреатите необходимо проводить терапию против возникновения бактерий, больному назначаются препараты, которые не позволяют выделяться ферментам, при необходимости проводится противошоковая терапия. Если заболевание обостряется, то больному назначаются те же медикаменты, что и при остром панкреатите. Люди, у которых хронический панкреатит, имеют недостаток секрета, поэтому им необходимо принимать препараты, близкие к ферментам поджелудочной железы. Что обычно рекомендуют:
- панкреатические ферменты (панкреолан, панкреатин);
- препараты с содержанием панкреатических ферментов и элементов желчи (панкреон);
- вышеуказанные средства, в состав которых добавляется еще пепсин, соляная кислота (панзинорм);
- панкреатические ферментыс элементами желчи и кишечными ферментами (фестал, дигестал).
В случае отсутствия обострений поджелудочная железа будет работать лучше, если принимать глюконат кальция и эуфиллин. Острый панкреатит у пожилых людей лечится с помощью диеты. Как показывает прогноз, соблюдать ее обязательно, желательно от 3 до 5 дней не есть и даже не пить. После голодных дней можно вводить блюда, которые не повредят органам пищеварения, если их отваривать или готовить на пару.
Первую неделю позволено употреблять:
- паровой омлет из белков яиц;
- пюре из картофеля;
- слизистые супы, содержащие овсянку;
- суфле из мясных продуктов;
- мясное паровое пюре;
- минеральную воду «Боржоми» не более 400 мл;
- отвар шиповника.
С каждым разом калорийность дневного рациона увеличивается. Можно вводить неразмельченное куриное мясо, говяжье, а также рыбу. Панкреатит пожилых людей требует дробного порционного питания. Пища должна быть теплой. Принимать ее рекомендуется по расписанию и разбивать не менее, чем на 5 приемов. Продукты необходимо брать в соответствии со столом № 1. Нельзя есть острое, жирное, жареное, а также потреблять алкоголь и курить. При панкреатите пожилым людям рекомендуется пить витамины, так как они составляют важную долю правильного питания. Воспаление поджелудочной железы можно побороть с помощью народных средств. Овсяный кисель – хорошее средство при панкреатите. Чтобы его приготовить, необходимо промыть овес, залить его водой, настоять в течение 24 часов, высушить и размолоть в муку с помощью кофемолки. Размельченный овес необходимо заварить кипятком и несколько минут поварить. Далее настоять 20 минут, процедить и пить полученный кисель теплым. Хранению продукт не подлежит. До приема пищи рекомендуется пить один стакан свежевыжатого сока картофеля не более трех раз в день. Либо необходимо выпить половину стакана сока до еды один раз в день. После этого подождите 5 минут и выпейте стакан кефира. Для лечения панкреатита отлично подойдут различные травяные сборы: желчегонные, спазмолитические, иммуностимулирующие.
-
Необходимо взять по 1 ст. ложке сушеных ноготков, лекарственной ромашки и тысячелистника, заварить кипятком в стакан, настоять в течение 30 минут и процедить. Полученный настой рекомендуется употреблять по 100 мл за 40 минут перед едой.
-
Возьмите 1 ст. ложку коры барбариса, измельчите, залейте стаканом кипятка и дайте настояться 30 минут. Принимайте по 1 ст. ложке настоя до еды.
-
Траву укропа в размере 1 ст. ложки заварите в стакане кипятком. За час заварка настоится, ее нужно процедить и употреблять 4 раза в день.
-
Возьмите 1 ст. ложку семян тмина и залейте кипятком в стакане. Настой готовится около двух часов, далее его необходимо разделить на три части, каждую из которых нужно употреблять перед едой в течение всего дня.
Будьте осторожнее с применением народных средств, лучше получите консультацию врача.
Подводя итоги, отметим, панкреатит для людей пожилого возраста – это серьезное заболевание с возможным смертельным исходом. Как только вы столкнулись с симптомами панкреатита, обратитесь к врачу и следуйте его рекомендациям.
Источник: https://pansionat-osen.ru/poleznye-materialy/pankreatit-u-pozhilyh/
Панкреатит
Диагностика
Панкреатит требует незамедлительного лечения, поэтому при появлении проблем с пищеварением, даже если они выражаются только в отрыжке и вздутии, необходимо оперативно обращаться к гастроэнтерологу.
Диагностика начинается с внешнего осмотра эпителия, языка, прощупывания живота. После осмотра специалист определяет круг аппаратных, инструментальных и лабораторных исследований, которые позволят поставить точный диагноз и оценить степень поражения железы и тканей/органов вокруг нее.
Основными лабораторными исследованиями являются биохимический и общий анализ крови + анализ кала и мочи. В крови и моче выявляются ферменты железы – наличие тех или иных ферментов указывает на продолжительность течения.
На первом этапе, если пациент обратился в течение нескольких часов после начала приступа, обнаруживается амилаза. На 2-3 день повышается уровень липазы (значит, обострение затянулось). Если ткани органа уже начали поражаться, значит в крови появился трипсин.
Помимо этого, в крови находят повышенное количество сахара и билирубина. При исследовании кала будут отмечены остатки непереваренной пищи.
Инструментальная диагностика дает больше информации, можно оценить размеры органа, структуру тканей, наличие некроза, факт поражения располагающихся вокруг железы органов. В зависимости от того, какая симптоматика наблюдается, врач подбирает наиболее информативное в данной ситуации исследование:
- УЗИ;
- рентген;
- ЭГДС;
- ЭРХПГ;
- МРТ, КТ;
- лапараскопию.
Если врач уверен в том, что начались некротические изменения тканей, для оценки характера некроза, наличия тех или иных бактерий, проверки чувствительности выявленных бактерий к разного рода медикаментам проводится чрезкожная пункция. Забранный биопсийный материал изучается в собственной лаборатории НИАРМЕДИК.
Лечение
Лечение зависит от формы заболевания, тяжести, наличия дополнительных патологий, возраста, состояния пациента.
Лечением острого панкреатита занимаются в условиях стационара – важно контролировать диету, состояние пациента и иметь возможность в случае ухудшения состояния экстренно совершить хирургические вмешательство (установка дренажа, удаление ткани, подвергнутой некротическим изменениям).
В качестве первой помощи применяется запрет на питье и питание до приезда врача, постельный режим (можно на боку или поджав колени, если это облегчает симптомы), холодный компресс, затормаживающий воспаление. Устранение обострения невозможно без применения лекарственных препаратов из разных медикаментозных групп (подбираются врачом после обследования):
- спазмолитики, обезболивающие, холинолитики;
- блокаторы выработки ферментов, которые провоцируют развитие некротических процессов;
- цитостатики для снятия воспаления;
- антибиотики, когда присоединяется бактериологическая инфекция;
- препараты для интоксикации организма + электролитные растворы.
Лечение хронической формы производится на любом этапе (ремиссия/обострение). При ремиссии человеку назначают прием ферментов, которых не хватает для нормального переваривания. Дополнительно назначаются препараты, которые усиливают моторику кишечника, восстанавливают pH, витаминный баланс (витамины групп А, B, С, Д, К, Е). По показаниям назначается прием кокарбоксилазы, липоевой кислоты.
Лечение дополняется соответствующей диетой, при обострении хронической формы иногда прописывают двухдневное голодание. Разрабатывается специальная диета и список запрещенных продуктов. При наличии хронической формы этого списка нужно будет придерживаться пожизненно во избежание рецидивов.
Записаться на исследование в НИАРМЕДИК
Специалисты клиники занимаются лечением острой формы (в стационаре) и хронической в период обострения или ремиссии (амбулаторно). Наличие оборудованных диагностических кабинетов, собственной лаборатории, лучших московских специалистов со стажировками за границей позволяет нам добиваться впечатляющих результатов в лечении острых и хронических форм.
Проходить лечение вы можете в любой клинике города – каждая имеет достаточное оснащение и подходящий штат специалистов. Для записи на исследование заполните форму на сайте или позвоните нам.
Источник: https://www.nrmed.ru/rus/dlya-vzroslykh/gastroenterologiya/lechenie-pankreatita/
Особенности хронического панкреатита у лиц пожилого возраста
- Маркова Ольга Владимировна, Михеева Екатерина Сергеевна,
- Сорокина Екатерина Олеговна
- Научный руководитель: Стяжкина Светлана Николаевна
студентки 4 курса лечебного факультета ФГБОУ ВО «Ижевская государственная медицинская академия» МЗ РФ, г. Ижевск. доктор медицинских наук, профессор. ФГБОУ ВО «Ижевская государственная медицинская академия» МЗ РФ,
г. Ижевск.
Аннотация. Хронический панкреатит — заболевание, распространенность которого за последние 30 лет неуклонно растет, в том числе среди пожилых. Физиологические возрастные изменения неизменно отражаются на течении хронического панкреатита, видоизменяя клиническую картину и подходы к лечению заболевания у пациентов пожилого возраста.
Ключевые слова: хронический панкреатит, старение, пожилые.
Цель работы — изучить заболеваемость и смертность среди больных с диагнозом хронический панкреатит.
Материалы и методы. Нами проведено сравнительное исследование 394 пациентов проходивших стационарное лечение в 1РКБ г. Ижевск Удмуртской Республике в период с 2012 по 2016 гг. Статистическая обработка данных.
Хронический панкреатит — хроническое воспалительно-дистрофическое заболевание поджелудочной железы, вызывающее при прогрессировании патологического процесса нарушение проходимости ее протоков, склероз паренхимы и нарушение экзо- и эндокринной функций.
В общей структуре заболеваемости поджелудочной железы у лиц старше 60 лет хронический панкреатит регистрируется в 25% случаев.
Как самостоятельное заболевание хронический панкреатит в пожилом возрасте встречается редко и является продолжением и прогрессированием раннею процесса, который сохраняется и после прекращения действия этиологического фактора. У 60% больных хронический панкреатит вызван воздействием алкоголя.
Необходимо отметить, что поджелудочная железа у большинства людей более чувствительна к алкоголю, чем печень. Вместе с тем, для лиц пожилого возраста алкогольный генез развития хронического панкреатита не является определяющим.
В 75% случаев этиологическим фактором развития заболеваний поджелудочной железы у пожилых являются камни желчевыводящих путей, а у пациентов старше 80 лет развитие панкреатита связано с усиливающейся ишемией поджелудочной железы вследствие атеросклероза сосудов.
Изменения, происходящие в поджелудочной железе с возрастом, можно рассматривать в качестве одного из факторов риска развития хронического панкреатита. В 10% случаев хронический панкреатит может быть обусловлен гиперпаратиреоидизмом, длительным течением сахарного диабета, приемом лекарственных препаратов.
Наиболее часто регистрируется связь рецидивирующего панкреатит с приемом цитостатиков и глюкокортикоидных препаратов, вызывающих токсическое повреждение ацинарных клеток и повышение вязкости панкреатического секрета. Описаны случаи развития хронического панкреатита на фоне терапии сульфаниламидами, нестероидными противовоспалительными средствами (НПВС), тиазидными диуретиками, тетрациклином.
Как правило, этиологический фактор хронического панкреатита у пожилых пациентов удастся определить лишь в 60-80% случаев.
Чаще всего у пациентов старше 60 лет отмечается комбинация факторов риска (возраст, алкоголь, курение, прием медикаментов, сопутствующие заболевания — например, сахарный диабет, гиперлипидемия, аутоиммунные заболевания и т.д.).
В остальных случаях определить причины, вызвавшие заболевание, не удастся. В этом случае говорят о развитии идиопатического хронического панкреатита. Идиопатический вариант встречается чаще при позднем начале заболевания (дебют после 60 лет).
Среди идиопатических вариантов хронического панкреатита у пожилых выделяют идиопатический сенильный панкреатит вариант неалкогольного хронического панкреатита, который развивается преимущественно у мужчин старше 50 лет.
В механизме развития хронического панкреатита не все до конца определено. Ряд исследователей на первое место ставят обструкцию протоков и канальцев за счет образования в них так называемых «белковых пробок».
Белковые преципитаты представляют собой нерастворимый фибриллярный белок (литостатин) в сочетании с отложенном кальция карбонатов, который в дальнейшем может приводить к их кальцификации.
Кальцификация поджелудочной железы возникает как при алкогольном, так и при неалкогольном хроническом панкреатите.
Согласно другим исследованиям, наиболее важным в механизме возникновения хронического панкреатита является преждевременная активация панкреатических ферментов внутри протока поджелудочной железы. В условиях окислительного стресса повреждаются клетки железы, повышается активность лизосомальных ферментов и начинается ограниченное самопереваривание железы.
Постепенная гибель клеток приводит к атрофии паренхимы и склерозу стромы. В ряде случаев некроз участков паренхимы в период обострения может заканчиваться формированием кист. Негативное влияние на механизм развития хронического панкреатита может оказать изменение тонуса сфинктера печеночно-поджелудочной ампулы (сфинктера Одди).
Спазм последнего вызывает внутрипротоковую гипертензию, а релаксация рефлюкс содержимого двенадцатиперстной кишки и желчи. Часто заброс происходит при повышении давления в двенадцатиперстной кишке и общем желчном протоке.
Считается, что все вышеописанные пути развития хронического панкреатита правомерны, но в зависимости от этиологического фактор преобладает тот или иной вариант.
Результаты и обсуждения. В 2012 году в 1 РКБ находилось на стационарном лечении с диагнозом хронический панкреатит по МКБ-10 K.86.0 — K.86.9 74 пациента, из них количество женщин составило 48 человек (64,8%), мужчин 26 человек (36,2%). Общая летальность составила 6 человек (0,8%).
По возрастным категориям больных 20-40 лет 35% больных,40-60 лет 30% больных, 60-80 лет 15% больных, 80-100 лет 20% больных. В 2013 году на стационарном лечении — 83 человека, из них количество женщин составило 47 человек (56,7%), мужчин 36 человек (43,3%). Общая летальность составила 5 человек (0,6%).
По возрастным категориям больных 20-40 лет 29% больных,40-60 лет 31% больных, 60-80 лет 18% больных, 80-100 лет 22% больных. В 2014 году на стационарном лечении — 72 человек, женщин 37 человек (51,4%), мужчин 35 человек (48,6%). Общая летальность 2 человек (0,2%).
По возрастным категориям больных 20-40 лет 25% больных,40-60 лет 25% больных, 60-80 лет 32% больных, 80-100 лет 18% больных. В 2015 году на стационарном лечении — 88 человек, женщин 36 человек (40,9%), мужчин 52 человек (59,1%). Общая летальность 3 человек (0,3%).
По возрастным категориям больных 20-40 лет 28% больных,40-60 лет 35% больных, 60-80 лет 29% больных, 80-100 лет 8% больных. В 2016 году на стационарном лечении — 77 человек, женщин 31 человек (40,2%), мужчин 46 человек (59,8%). Общая летальность 2 человек (0,2%). По возрастным категориям больных 20-40 лет 15% больных,40-60 лет 24% больных, 60-80 лет 29% больных, 80-100 лет 32% больных.
- Вывод. Ведение больных с хроническим панкреатитом в пожилом возрасте по-прежнему остается сложной задачей в связи с существующими возрастными изменениями физиологических систем,
- индивидуальным характером течения процесса, наличием сопутствующих заболеваний и особенностями проводимой фармакотерапии.
- Литература
- Особенности клиники и фармакотерапии хронического панкреатита у лиц пожилого возраста Ю.Ф. Прохорова, Е.Ф. Садыкова, Л.Р. Абсалямова. // Вестник современной клинической медицины. 2010. С. 95-98.
- Белоусова Е.А. Панкреатит у лип пожилого возраста Е.А.Белоусова.
- Н.В.Никитина // Фарматека. 2010. С. 19-24.
- Маев И.В. Хронический панкреатит // И.В.Маев. А.Н.Казюлин, Ю.А. Кучерявый. М.: Медицина, 2005. 504 с.
Источник: http://journalpro.ru/articles/osobennosti-khronicheskogo-pankreatita-u-lits-pozhilogo-vozrasta/