Есть болезни, которые атакуют внезапно. Инфаркт миокарда – причина смерти практически 40% людей от всей статистики. Больные часто умирают еще до приезда медиков.
Поэтому людям, которые перенесли приступ и выжили после этого, предстоит длинная реабилитация после инфаркта миокарда. Очень важно начать процесс восстановления вовремя, чтобы постараться максимально вернуть пациента к привычной жизни.
Из чего состоит процесс реабилитации после инфаркта
Когда в коронарные артерии попадают сгустки, это приводит к тому, что некоторые участки сердца не получают вовремя кислород.
Поэтому они начинают отмирать. У тех, кому вовремя предоставили медицинскую помощь, на месте некротизированных участков на сердце появляются рубцы, и сердце в дальнейшем начинает плохо справляться со своими функциями.
Рецидивы случаются в 20-30% случаев. Чтобы этого не произошло, потребуется длительная и квалифицированная реабилитация.
Инфаркт миокарда может быть мелкоочаговым и крупноочаговым. Соответственно, первый – более легкий, чем второй, ведь область поражения меньше.

Больному рекомендуют пересмотреть свой рацион, способ жизни и режим дня. Проанализировать наличие вредных привычек и полностью исключить их из жизни. Отдельное внимание уделяется лечебной физкультуре. Она очень важна для качественной реабилитации, но слишком большие нагрузки могут сделать только хуже.
Если прислушиваться к рекомендациям врача и выполнять их, то можно не только продлить жизнь, но и снизить риск развития рецидива.
Этапы восстановления больных
Как только пациент попадает в больницу, он в тандеме с медиками начинает по крупицам возвращать свое здоровье.
Условно всю реабилитацию можно разделить на следующие этапы:
- Стационарный. Именно здесь больной видит первые результаты терапии. Больному назначается медикаментозное лечение, а также консультация психолога. От правильного настроя очень многое зависит. Под наблюдением медиков пациент выполняет рекомендованные в его положении физические нагрузки.
Очень важно в этот период постоянное наблюдение медиков и внимательное отношение родных и близких. Тщательный и регулярный контроль жизненных показателей дает возможность вовремя заметить ухудшение и подкорректировать лечение.

В стационаре больной находится от 7 до 21 дня. За это время он получает базовую помощь и рекомендации, как дальше жить, и что делать.
- Постстационарный. Этот период очень важен для больного, ведь он может вернуться в родные стены, и теперь следует научиться жить по-новому. Нужно привыкнуть к новому укладу и образу жизни. Особое внимание родным следует обратить на психическое состояние близкого человека. Постстационарный период можно проводить дома, в реабилитационном центре или специализированном санатории. Каждый вариант по-своему удобен. Дома, как говорится, и стены лечат, а вот в специализированных заведениях помощь более квалифицированная. В санаториях же есть возможность объединить лечение и незапланированный отдых.
Длительность этого периода может равняться 6-12 месяцам. Нужно наполнить жизнь приятными моментами и не забывать о регулярном посещении своего врача.
- Поддерживающий. Этот период длится всю оставшуюся жизнь и состоит из ведения правильного образа жизни, отказа от вредных привычек, правильного питания и своевременного посещения медицинских учреждений. Периодически врач может назначать поддерживающие здоровье препараты.
Инфаркт миокарда – болезнь очень серьезная, поэтому к реабилитации следует подойти со всей ответственностью. Все предписания нужно выполнять как закон, ведь второго шанса может и не быть.

Основные принципы восстановления
В каждом из этапов реабилитации есть свои принципы, которые помогают окрепнуть пострадавшему органу и всему организму.
К ним относятся:
- посильные физические упражнения с дальнейшим расширением нагрузок,
- диета,
- избавление от лишних килограммов,
- избавление от вредных привычек,
- предупреждение стрессов и нервных перенапряжений,
- диспансерное наблюдение,
- консультации психолога,
- профилактические меры с помощью медикаментозных препаратов.
Сами по себе эти мероприятия не дадут эффекта, но если их использовать в комплексе, то больной быстро восстанавливается, и риск рецидива при этом серьезно уменьшается.

Физические упражнения
Без физических нагрузок сложно представить обычную жизнь. Но в период после болезни с ними нужно быть максимально осторожными, ведь любое перенапряжение может спровоцировать повторный приступ.
Спустя несколько дней даже после очень обширного инфаркта больному рекомендуют вставать с кровати. Как только состояние стабилизируется, он может совершать первые шаги. С каждым разом прогулки можно немного увеличивать, но они ни в коем случае не должны утомлять человека.

В стационаре врач показывает простые упражнения, которые больной может выполнять после выписки в домашних условиях. Даже примитивные занятия ЛФК тонизируют нервную систему и способствуют улучшению циркуляции крови, работы кишечника и поднимают настроение. До и после каждого занятия больной контролирует свой пульс.
Также часто для восстановления применяют массаж и дыхательную гимнастику. Врач, как только состояние больного позволит, порекомендует вид спорта, которым можно заниматься для укрепления сердечной мышцы, например, ездой на велосипеде, ходьбой или плаванием.
Главное, расширять физическую активность постепенно. Этот же принцип касается и работы больного. Если он тяжело работал физически, то стоит подумать о смене места работы.

Вопрос интимной близости также следует оговорить с врачом. Этот процесс дает большую нагрузку на сердце, поэтому лучше повременить и не форсировать события. Зачастую занятия сексом разрешаются спустя 1,5-2 месяца после приступа.
Питание
Если человек и до болезни правильно питался, то особых проблем не возникнет. Но есть продукты, которые стоит исключить из рациона, а есть и те, на которые стоит поднажать.
Важные моменты:
- Еду следует готовить на пару или варить.
- Первые 7 дней ее следует перетирать, на 14-21 день давать в измельченном виде, постепенно увеличивая кусочки.
- Соль в первые 3 недели полностью исключают из рациона больного.
- Жидкости потреблять до 1 литра, увеличивая дозу со 2-3 недели.
- Рекомендуется кушать чаще, но маленькими порциями.
Рекомендуется есть:
- Фрукты и овощи, прошедшие термическую обработку.
- Рыбу, лучше выбирать нежирную.
- Из мяса лучше отдать предпочтение телятине или курице без шкурки.
- Рисовую, манную, гречневую и овсяную каши.
- Омлет из яичных белков на пару.
- Обезжиренные молоко, сметану, творог, добавляя их в блюда.
- Мед.
- Компоты и разнообразные отвары (только с разрешения врача).

Запрещены:
- Любые консервы и колбасы.
- Свежий хлеб и сдоба.
- Пряности и соления.
- Бобовые.
- Капуста.
- Кофе.
- Чеснок.
- Желтки куриных яиц.
- Какао и черный шоколад.
- Перловая, пшенная и ячневая каша.
Со временем меню можно разнообразить, но все изменения лучше оговорить со своим лечащим врачом.

Стрессы и нервные перенапряжения
Каждый человек по-своему реагирует на себя после болезни. Одни сердятся, что доставляют много хлопот, другие панически боятся умереть. Есть и те, которые чувствуют себя неполноценными членами общества. В таких случаях человек нуждается в квалифицированной помощи психолога.
Важно! Психологическая помощь понадобится и родным больного.
Даже спустя время человек, который перенес болезнь, может чувствовать неприятные ощущения в области сердца. Это очень волнует больного. Психолог поможет понять, почему это происходит, и как справиться со страхом.
Больному очень важна поддержка близких людей. Даже самые маленькие победы нужно принимать с радостью, а разочарование от неудач прятать глубоко в себе. Чтобы не упасть в глубокую депрессию и научиться управлять своими эмоциями в повседневной жизни, пациенту обязательно нужно пройти курс реабилитации у психолога.

Категорическое «НЕТ» вредным привычкам
Курение, алкоголь или наркотики следует полностью исключить из жизни. Они негативно влияют на сосуды, сердце и весь организм в целом. Никотин способствует развитию атеросклероза, спазмированию коронарных сосудов , сужает сосуды. Чтобы улучшить свои шансы на выздоровление, следует прислушаться к этим рекомендациям.

Медикаментозные принципы реабилитации
Медицинские препараты начинают вводить больному, как только он «попал в руки медиков». Для начала они убирают болевые симптомы и вводят тромболитики. В стационаре используют антикоагулянты, ингибиторы АПФ и другие препараты, которые способны снизить нагрузку на сердце и препятствовать образованию тромбов.
Когда больному становится лучше, и его выписывают домой, то врач индивидуально подбирает препараты каждому пациенту. Он ориентируется на состояние больного, масштабы поражения, а также сопутствующие болезни.
Возможно назначение гипотонических препаратов, а также средств для уменьшения свертываемости и отечности. Очень важно своевременно проходить осмотры у врача.
Инфаркт миокарда возникает внезапно, от него не застрахован никто. Но, если человеку удалось выжить, то стоит отнестись с особой бережностью к своему здоровью. Все этапы реабилитации после перенесенного инфаркта стоит проходить со всей ответственностью.
Выполняя все рекомендации и предписания, больной быстро пойдет на поправку и максимально быстро вернется к привычной жизни.
Загрузка…
Источник: https://KardioBit.ru/bolezni-serdtsa/infarkt/vosstanovlenie-posle-infarkta-miokarda
Домашняя реабилитация после инфаркта
Сердечный приступ, известный как инфаркт миокарда, происходит, когда закупоривается коронарная артерия. Обструкция вызывает резкое нарушение кровообращения, из-за которого клетки миокарда гибнут.
Если вовремя не помочь, возможна смерть или инвалидность. Последствия инфаркта зависят от силы приступа. В тяжелых случаях это нарушения ритма, стойкая сердечная недостаточность.
Реабилитация поможет вернуться к нормальному образу жизни.
Восстановительный период после инфаркта

Реабилитация – долгий и непростой процесс, который можно разделить на несколько этапов. Каждый из них имеет свои особенности:
- Ранний период. Больной находится в кардиологическом отделении. Врачи назначают мероприятия для стабилизации его состояния. В запущенных случаях может понадобиться хирургическое вмешательство (шунтирование, стентирование и др.). Эта фаза длится неделю и даже больше.
- Поздний стационарный этап. Пациент должен находится в больнице не меньше месяца. За этот период здоровье частично стабилизируется, но возможны рецидив, осложнения. Чтобы вовремя их заметить и принять меры, врачи должны постоянно отслеживать состояние пациента.
- Ранний постбольничный этап (2-3 мес. после приступа). На этой фазе начинается домашняя реабилитация. Больной должен часто обследоваться у врача, полностью соблюдать его рекомендации. Основные действия направлены на восстановление функциональной активности сердца.
- Поздний постбольничный этап (3-6 мес. после приступа). Назначается поддерживающая медикаментозная терапия, ЛФК (лечебная физкультура). Эти меры помогут поддерживать работу сердца на уровне, достаточном для качественной жизни.
- Заключительный этап (от 6 мес.). Больной постоянно должен соблюдать предписания врача. Если нет результатов, показаны повторная госпитализация, санаторий, изменение схемы лечения. Реабилитация после обширного инфаркта способна растянуться на годы.
Восстановление на стационарном этапе
Действия, направленные на возобновление активности пациента, начинаются еще в больнице:
- Сначала показан длительный постельный режим. Затем больной может начать двигаться, переворачиваясь с одной стороны на другую.
- Если состояние позволяет, через день он может присесть на край кровати на пару минут, сходить в туалет сидя.
- Садиться больной должен по нескольку раз в день, понемногу увеличивая время.
- Если здоровье улучшается, пациент может вставать и ходить по комнате.
- Через неделю после первого подъема на ноги врач назначает ЛФК, разрешает сидеть на кровати неограниченное время.
- Когда больной окрепнет, он может начинать спускаться и подниматься по лестнице, но не больше 1 пролета ежедневно.
- В конце позднего больничного этапа показана длительная прогулка – для начала от 500 м, затем дистанция увеличивается до 1,5 км. Дорога должна быть только ровной, чтобы не создавать дополнительной нагрузки на сердце.
Особенности домашней реабилитации

Основной этап восстановления начинается после выписки пациента из больницы. Ее задача – стабилизировать работу сердечно-сосудистой системы. Реабилитацию нельзя игнорировать: повторный приступ бывает у большинства пациентов, перенесших первый инфаркт.
Больной должен придерживаться таких правил:
- Полностью соблюдать все указания кардиолога. При появлении любых признаков приступа обращаться к врачу.
- Придерживаться специальной диеты.
- Делать лечебные упражнения.
- Пить таблетки без пропусков.
- Спать и отдыхать.
- Ежедневно измерять артериальное давление.
- Гулять на свежем воздухе.
- Посещать психолога.
Лекарства после перенесенного инфаркта
Препараты нужно принимать долго. Дозировку и курс лечения должен подобрать врач, в зависимости от состояния сердечника, осложнений.
Больной ни в коем случае не должен самостоятельно назначать или отменять лекарства, сокращать курс лечения.
После инфаркта миокарда пациентам прописывают:
- Бета-адреноблокаторы (Метопролол). Помогают предупредить повторный приступ, снижая артериальное давление, частоту сердечных ударов.
- Кардиопротекторы (Милдронат). Замедляют некроз клеток миокарда, улучшают поставку кислорода к тканям, способствуют расширению артерий.
- Ингибиторы АПФ (Рамиприл). Уменьшают АД, замедляют патологические изменения в миокарде и кровеносных сосудах.
- Нитропрепараты (Нитроглицерин). Расширяют просвет артерий, купируют боль.
- Статины нового поколения (Розувастатин). Снижают повышенный холестерин, который откладывается на стенках артерий и закупоривает их.
- Антиагреганты (Аспирин). Разжижают кровь, предупреждая образование тромбов, которые способны перекрыть сердечный сосуд.
- Антиоксиданты (Рибоксин, витамин Е). Замедляют старение клеток, препятствуют окислительным процессам.
Лечебная гимнастика
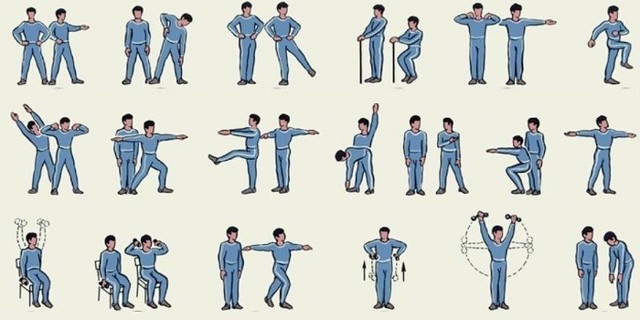
Восстановиться после инфаркта помогут физические упражнения. Они улучшают приток крови к сердцу, нормализуют его ритм, восстанавливают работу дыхательной системы. Нагрузки должны быть умеренными. В первое время упражнения проходят в поликлинике. Контролирует их выполнение физиотерапевт. Если делать неправильно, положительного эффекта добиться трудно.
Комплекс упражнений, их длительность разрабатывает доктор с учетом состояния больного, возраста, болезни, спровоцировавшей удар.
При инфаркте средней степени занятия начинают уже на 2-3 день после приступа. В тяжелых случаях надо ждать больше недели.
Упражнения поначалу самые простые – сгибание/разгибание конечностей, круговые вращения кистей, стоп. В дальнейшем нагрузка увеличивается. В итоге длительность ЛФК не должна превышать часа. Каждое упражнение надо делать по 3-5 раз. Сначала сидя, если самочувствие улучшается, можно встать.
Для органов грудной клетки и спины полезен такой комплекс:
- Разведите руки в стороны. На вдохе поднимите, опустите на выдохе.
- Приложите руки к плечам, делайте круговые вращения. По 3-5 раз в каждую сторону.
- Пальцы в замок спереди. При вдохе подтяните к груди, на выдохе – от себя.
- Возьмите легкую палку длиной 110 см, диаметром 3-4 см. Поставьте вертикально перед собой, положите руки сверху. Сделайте 3-4 наклона.
- Палку вытяните перед собой горизонтально. Она должна находиться напротив груди. Делайте круговые движения. Сначала в правую, затем левую сторону.
- Вдохните носом, надув живот. Медленно выдохните. Упражнение повторите 10 раз.
Диета

В первую неделю после приступа надо есть только перетертые продукты. Питание дробное – 6 раз в день. Со второй недели прием пищи сокращают до 4 подходов, еду измельчают. Суточная норма не должна превышать 2300 ккал. При ожирении ее нужно снизить. За день можно пить не больше 1,5 л воды.
Чтобы ускорить восстановление сердца после инфаркта, в рацион надо включить продукты, богатые клетчаткой, витаминами С, Р, калием, полиненасыщенными жирными кислотами.
Блюда можно готовить на пару, варить, запекать в духовке. Разрешены такие продукты:
- Нежирные сорта мяса – курица, говядина, кролик, телятина.
- Постная рыба – сардина, минтай, ставрида.
- Фрукты, ягоды, зелень, овощи (кроме грибов, шпината, редиса, щавеля, бобовых).
- Растительное масло.
- Овощные супы.
- Соки, компоты без сахара.
- Слабый чай.
- Ржаной или отрубной хлеб.
- Нежирные молочные продукты.
- Омлет, яичный белок.
Жареные, острые блюда под запретом. Совсем без соли нельзя, но ее количество не должно превышать 7 г в день. Надо отказаться от такой пищи:
- Жирных сортов мяса и рыбы, сала, копченостей.
- Печенки, почек, легких, вымени, желудка, сердечек, мозгов.
- Растворимого и натурального кофе.
- Свежего хлеба, сдобы, тортов, пирожных, шоколада и других сладостей.
- Жареных и вареных яиц.
- Полуфабрикатов, маринадов, солений, консервов.
Народные средства

Травы можно пить только после консультации с врачом. Правильно подобранные растения нормализуют сердцебиение, очищают артерии от бляшек, укрепляют иммунитет. Настойки на спирту запрещены. Этанол сужает сосуды, вызывая повышение артериального давления.
Рецепты такие:
- Выдавите сок из топинамбура и пейте по 50 мл за сутки. Растение содержит калий и магний, которые положительно влияют на работу сердечно-сосудистой системы. Оно связывает холестерин, делает кровь жиже, уменьшая риск тромбообразования.
- Смешайте ромашку, мяту, валериану и пустырник в сочетании 1 к 1. Залейте кипятком из расчета: 100 г сырья на 100 мл воды. Держите на маленьком огне 30 мин. Дайте настояться час.
Психологическая поддержка
После инфаркта часто развиваются депрессия, неврозы. Больной боится повторения приступа. Всплеск негативных эмоций вызывает выброс гормонов, которые повышают артериальное давление, заставляют сердце активней перекачивать кровь. Психологическая помощь помогает избавиться от страхов, не допустить расстройств.
Чтобы устранить неврозы, психолог беседует с пациентом, обучает технике расслабления. Часто проводятся психологические тренинги, куда привлекаются выздоровевшие люди. Больной видит, что не одинок в своей проблеме и болезнь можно преодолеть.
Уделяет психолог внимание и родственникам больного. После приступа они часто начинают считать его инвалидом, окружают чрезмерной заботой, создают ограничения. Это негативно сказывается на нервах больного, мешает вернуть трудоспособность.
Важно, чтобы родственники избегали конфликтных ситуаций и ссор.
Контроль состояния здоровья

После инфаркта больной должен посещать кардиолога до конца жизни. В первые 6 мес. ходить к врачу надо 1 раз в 2 недели, следующие полгода – 1 раз в месяц. Если симптомы рецидива отсутствуют, обследоваться можно 1 раз в квартал. Любые признаки приближающегося инфаркта – повод срочно обратиться к врачу.
При каждом посещении кардиолога больной должен проходить электрокардиографию.
Раз в полгода надо сдавать общий анализ крови, делать велоэргометрию (определяет скрытую коронарную недостаточность). Три раз за год надо сдавать кровь на уровень свертываемости.
Профилактика повторного инфаркта

Чтобы избежать рецидива, нужно строго выполнять режим после инфаркта миокарда, который был назначен врачом:
- Регулярно проходить обследования.
- Употреблять лекарства.
- Правильно питаться.
- Посещать психолога.
- Избегать стрессов.
- Выполнять упражнения ЛФК.
- Отказаться от бани, сауны, парной. Они могут спровоцировать обширный инфаркт, став причиной летального исхода.
Вредных привычек надо избегать. Курение вызывает спазм сердечных сосудов, кислородное голодание миокарда. Алкоголь сужает артерии, увеличивая кровяное давление. Кофеин заставляет сердце биться быстрее, вызывает аритмию, спазм сосудов.
Чтобы укрепить миокард, надо чаще ходить пешком, заниматься щадящими видами спорта. Интенсивных движений следует избегать. Некоторые больные могут выполнять домашние дела почти полностью, другие – только мелкую работу (мыть посуду, вытирать пыль). Что разрешено, а что нет, лучше уточнить у врача.
Половую жизнь можно начинать через 1,5-2 мес. после приступа, при этом АД должно быть не выше 120 на 90. Во время секса под рукой надо положить таблетки Нитроглицерина.
Позы следует выбирать такие, чтобы не испытывать чрезмерной физической нагрузки. В вертикальном положении не рекомендуются. От средств для повышения потенции лучше отказаться, поскольку многие вызывают приступ стенокардии.
В этом случае Нитроглицерин запрещен: можно умереть.
Видео
2612
Была ли эта статья полезной?
- Да
- Нет
- 0 человек ответили
Спасибо, за Ваш отзыв!
человек ответили
Что-то пошло не так и Ваш голос не был учтен.
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Источник: https://sovets24.ru/2612-domashnyaya-reabilitaciya-posle-infarkta.html
Реабилитация после инфаркта миокарда: восстановление, в домашних условиях, больных, перенесших, физическая нагрузка, этапы
Инфаркт входит в число заболеваний, которые могут поразить человека в любом возрасте. Врачи научились спасать пациентов даже в безнадежных ситуациях. Однако не менее важна реабилитация после инфаркта, которая поможет пострадавшему вернуться к нормальной жизни.

Этапы восстановления
Восстановление после инфаркта может продолжаться достаточно длительное время. Это зависит от тяжести заболевания, сопутствующих патологий, возраста, индивидуальных особенностей организма.
Больной проходит несколько этапов реабилитации при инфаркте: стационарный, постстационарный и поддерживающий, который может длиться всю последующую жизнь.
Реабилитационный период начинается в первые дни после кризиса. В это время большинство процедур проводит медицинский персонал.
Больной получает необходимое медикаментозное лечение, ему проводят ежедневный мониторинг состояния здоровья. Пострадавший получает правильное питание, с ним занимается психолог или психотерапевт.
В зависимости от состояния здоровья этот этап может продлиться 1-3 недели.
Следующие этапы реабилитации больных, перенесших инфаркт, начинаются после выписки из больницы. Постстационарный период в большинстве случаев проходит в домашних условиях.

Однако многие врачи рекомендуют проводить это время в специализированных реабилитационных центрах или санаториях, где есть возможность круглосуточного присмотра медиками.
Возможность медицинской реабилитации при инфаркте миокарда трудно переоценить.
Если у пациента резко ухудшится состояние, персонал в короткое время может оказать необходимую помощь, в то время как в домашних условиях такой возможности нет.
В постстационарный период пострадавший человек начинает привыкать к правильному питанию, занимается физическими упражнениями, которые порекомендует врач, получает психологическую поддержку. В это время важны помощь и понимание близких. Такой этап в зависимости от тяжести заболевания может продлиться до полугода.
Поддерживающий этап длится всю жизнь, его главной задачей является предотвращение рецидива и поддержка здорового образа жизни. Под регулярным контролем врачей пациент принимает необходимые для сердца лекарства, благодаря которым восстанавливается быстрее. Важное значение имеют постоянная посильная физическая нагрузка и полноценное правильное питание.
Правила питания
Поскольку после инфаркта реабилитация продолжается долгие годы, с первых дней после купирования кризиса необходимо научиться питаться правильно. Это ключевой момент в системе профилактики обострений и рецидивов патологии.
В стационаре таким больным полагается принимать пищу 6 раз в день небольшими порциями. Блюда готовят способом варки или запекания и протирают.
В домашних условиях кушать можно 4-5 раз в день в установленное время, чтобы не мешать пищеварению и не создавать излишней нагрузки на сердце. С этой же целью больному рекомендуется похудеть, если у него есть лишний вес.
Диетологи советуют отказаться от излишне жирных, острых, слишком соленых блюд. Количество соли не должно превышать 5 г в сутки.

В рацион можно включать блюда из нежирной говядины или телятины, мяса птицы в отварном, тушеном или запеченном виде. Жарить продукты нежелательно.
- В меню должно быть больше рыбы и морепродуктов, богатых полезными для сердца компонентами.
- Обязательно нужно употреблять кисломолочные продукты невысокой жирности.
- На столе ежедневно должны быть овощи и фрукты, богатые клетчаткой, пищевыми волокнами, витаминами и микроэлементами.
- Следует отказаться от большого количества мучного и выпечки, отдав предпочтение вчерашнему или черному хлебу и домашним сухарикам.
- Под запретом фастфуд, консервы, копчености, полуфабрикаты.
- Необходимо отказаться от сладостей, конфет, шоколада, сладких газированных напитков.
Пить рекомендуется не менее 2 л чистой воды в день, если нет ограничений по другим заболеваниям. Крепкий чай и кофе не рекомендуются.
Считается, что общая суточная калорийность рациона для больных после инфаркта не должна превышать 2300 ккал.
Большинство людей реабилитировались быстрее благодаря правильному здоровому питанию и режиму дня.
Физические нагрузки
Реабилитация после инфаркта миокарда в домашних условиях обязательно должна включать посильную физическую нагрузку. Она способствует стабильной работе сердца и кровеносной системы и поддерживает в тонусе весь организм.
Важная информация: Симптомы и первые признаки инфаркта кишечника
Физическая реабилитация при инфаркте миокарда начинается еще в стационаре.
На 2-3 день после кризиса пациенту разрешается сидеть в постели, затем он может вставать, передвигаться на короткие дистанции, ходить по лестнице.
Все упражнения должны проходить под контролем медицинского персонала, который обязан измерить уровень артериального давления и пульс до и после физкультуры.

Если состояние остается в норме, нагрузку можно постепенно увеличивать. В домашних условиях лучше заниматься легкой гимнастикой без поднятия тяжестей. Постепенно, по мере укрепления организма и увеличения тренированности, можно начинать легкий, неторопливый бег трусцой на свежем воздухе на короткие расстояния.
Большую пользу на этапе реабилитации приносят длительные пешие, а затем и велосипедные прогулки, занятия йогой и плаванием. Однако необходимо постоянно контролировать свое самочувствие и при ухудшении состояния прекратить занятия физкультурой и посоветоваться с врачом.
Важно помнить, что физическая нагрузка способствует укреплению организма, но чрезмерное напряжение может привести к рецидиву заболевания.
Врачебный контроль
Реабилитация больных после инфаркта миокарда обязательно включает регулярные обследования у лечащего врача. Частоту посещений определяет специалист в зависимости от состояния пациента и скорости реабилитации.
Людям с инфарктом миокарда необходимо периодически делать электрокардиограмму, УЗИ сердца, чтобы контролировать здоровье.

Чаще всего больные с инфарктом вынуждены принимать различные медикаменты, чтобы стабилизировать здоровье. При очередном визите врач проконтролирует, насколько они эффективны. При необходимости эксперт может изменить дозировку, заменить препарат на более эффективный или вовсе отменить его прием, ориентируясь на результаты обследования и самочувствие пациента.
Обязательно нужно записаться на прием в медицинское учреждение после перенесенных инфекционных заболеваний, чтобы снизить риск развития осложнений.
Психологическая помощь
Нередко после перенесенного инфаркта больные находятся в постоянном страхе, что приступ может повториться. На этом фоне часто возникают повышенная тревожность и мнительность, перепады настроения, может появиться плаксивость или, наоборот, агрессивность. У пациентов исчезает аппетит, расстраивается сон. Совокупность факторов может привести к развитию невроза и депрессии.
Чтобы не допустить возникновения подобного состояния, больной должен пройти курс занятий с психологом. Специалист обучит пациента эффективным методикам саморегуляции, психологического расслабления, подскажет, как вернуться к нормальной жизни после тяжелой болезни.
Большую пользу перенесшим инфаркт приносит аутогенная тренировка, которую можно освоить за несколько дней. Нередко даже простая беседа с психологом приносит пострадавшему облегчение и спокойствие.
Психолог должен работать и с родственниками пациента, чтобы обучить их правильному отношению к больному члену семьи и снять напряжение во взаимоотношениях.
Медикаментозные принципы реабилитации
- Восстановление после инфаркта миокарда обязательно сопровождается приемом медикаментов, регулирующих состояние здоровья.
- Важно помнить, что заниматься самолечением при этой тяжелой патологии запрещено, все лекарства должен назначать лечащий врач.

- В перечень препаратов, которые используют в постинфарктном периоде, чаще всего входят:
- антикоагулянты (средства, разжижающие кровь), например, Аспирин;
- гипотензивные (снижающие артериальное давление);
- мочегонные препараты;
- противоаритмические;
- препараты для профилактики атеросклероза;
- антиоксиданты;
- поливитаминные комплексы.
Те или иные препараты назначаются по индивидуальным показаниям и в индивидуальной дозировке.
Опасность рецидива
Чтобы после инфаркта восстановление происходило быстрее, больному необходимо изменить образ жизни и устранить факторы, которые вызвали болезнь.
Важно отказаться от вредных привычек, особенно от курения. Алкоголь большинство врачей не запрещают, однако советуют употреблять его нечасто и в ограниченных количествах.
Чтобы восстановительный период протекал более эффективно, рекомендуется избегать сильное нервное напряжение, избавляться от негативных переживаний и отрицательных эмоций.
Опасность рецидива снижается, если вести здоровый образ жизни, правильно питаться, заниматься физкультурой и регулярно обследоваться у лечащего врача.
Источник: https://MedicalOk.ru/infarkt/reabilitatsiya.html
Реабилитация после инфаркта миокарда в домашних условиях: особенности и рекомендации
Инфаркт возникает при закупорке тромбом коронарных артерий и приводит к тому, что некоторые участки сердца остаются без кислорода. Если медицинская помощь не была оказана вовремя, клетки отмирают, на их месте образуются рубцы и сердце перестают выполнять свои функции.
Людям, которые перенесли инфаркт, требуется длительная и квалифицированная реабилитация, направленная на восстановление полноценной жизнедеятельности и предотвращение рецидивов, которые случаются в 20-40% случаев.
Этапы восстановления больных, перенесших болезнь
Реабилитация после инфаркта включает ряд мероприятий, задача которых состоит в предотвращении повторных приступов, устранении осложнений и возвращении больного к нормальной жизни.
 Основными направлениями восстановительного процесса являются:
Основными направлениями восстановительного процесса являются:
- нормализация физической активности;
- медикаментозная терапия;
- диета;
- психологическая помощь.
Выбор тактики реабилитации основывается на индивидуальном состоянии больного, а также его возрасте и причинах, которые привели к развитию сердечного приступа.
Если болезнь не вызвала серьезных осложнений, реабилитация пациентов после инфаркта миокарда может успешно осуществляться и в домашних условиях.
При тяжелом состоянии пациента, когда у него выявлены такие осложнения как аритмия или сердечная недостаточность, реабилитация первое время должна проводиться в специализированном медицинском учреждении, с дальнейшим переводом на домашнее восстановление организма и соблюдением сестринского процесса при инфаркте миокарда.
Первые рекомендации
Лечебная физкультура является важнейшим этапом восстановления физической активности перенесшего инфаркт человека. Время начала ЛФК назначается врачом в зависимости от степени поражения миокарда и состояния больного.
 При средней тяжести патологии к гимнастике приступают уже на 2-3 день, при тяжелой обычно требуется выждать неделю. Основные принципы восстановления физической активности пациента сводятся к следующим шагам:
При средней тяжести патологии к гимнастике приступают уже на 2-3 день, при тяжелой обычно требуется выждать неделю. Основные принципы восстановления физической активности пациента сводятся к следующим шагам:
- первые несколько дней необходим строгий постельный режим;
- на 4-5 день больному разрешается принимать сидячее положение со свешенными с кровати ногами;
- на 7 день, при благоприятной ситуации, пациент может начать передвигаться недалеко от постели;
- через 2 недели можно будет совершать короткие пешие прогулки по палате;
- с 3 недели после приступа обычно разрешено выходить в коридор, а также спускаться по лестнице под контролем инструктора.
Расстояние, которое преодолевает больной, должно увеличиваться с каждым днем.
После повышения нагрузки врач обязательно измеряет давление и пульс пациента. Если показатели отличаются от нормы, нагрузки потребуется снизить. Если же восстановление происходит благоприятно, пациента могут направить в кардиологический реабилитационный центр (санаторий), где он продолжит свое восстановлением под наблюдением профессионалов.
Правила питания
В процессе реабилитации большое значение уделяется правильному питанию пациента. Диеты могут быть различные, но все они имеют общие принципы:

- снижение калорийности пищи;
- ограничение жирных, мучных и сладких продуктов;
- отказ от острых и пряных блюд;
- минимум потребления соли – не более 5 г в день;
- количество потребляемой жидкости должно составлять около 1,5 л ежедневно;
- питание должно быть частым, но небольшими порциями.
Какое должно быть питание после инфаркта? В рацион обязательно нужно включить продукты, содержащие клетчатку, витамины С и Р, полиненасыщенные жирные кислоты, калий. Разрешено есть следующие продукты:
- маложирное мясо;
- фрукты и овощи, кроме шпината, грибов, бобовых, щавеля, редиса;
- растительные масла;
- овощные супы;
- компоты и соки без сахара, слабо заваренный чай;
- отрубной и ржаной хлеб, каши;
- нежирная рыба;
- молочные продукты без жиров;
- омлет.
Потребуется отказаться от:
- жирного мяса;
- натурального кофе;
- свежего хлеба, любой сдобы;
- яиц в жареном или вареном виде;
- маринадов, солений, консервов;
- тортов, шоколада, пирожных и других сладостей.
От каких еще продуктов нужно отказаться при диете после инфаркта миокарда, смотрите на видео:
Пищу необходимо варить или готовить на пару, изредка разрешается принимать запеченные блюда. Готовить еду нужно без добавления соли.
В первую неделю реабилитации желательно есть только перетертую пищу 6 раз в день.
Со 2 недели частоту приемов пищи сокращают, при этом еда должна быть измельченной.
Через месяц можно будет принимать обычную пищу, строго контролируя ее калорийность. Суточная норма не должна превышать 2300 ккал. При избыточном весе калорийность нужно будет немного снизить.
Физические нагрузки и половая жизнь
 Возвращение к физической активности начинается еще в условиях стационара. После стабилизации состояния, больному разрешают выполнять небольшие физические упражнения, сначала пассивные (просто сидеть в кровати), затем более активные.
Возвращение к физической активности начинается еще в условиях стационара. После стабилизации состояния, больному разрешают выполнять небольшие физические упражнения, сначала пассивные (просто сидеть в кровати), затем более активные.
Восстановление простейших двигательных навыков должно произойти в течение первых нескольких недель после приступа.
С 6 недели пациентам обычно назначают лечебную физкультуру, занятия на велотренажере, пешие прогулки, подъем по лестнице, легкий бег трусцой, плавание. Нагрузка должна увеличиваться очень аккуратно.
Лечебная физкультура очень важна в реабилитации после сердечного приступа. Благодаря специальным упражнениям, можно улучшить кровообращение и восстановить функцию сердца.
ЛФК назначают лишь при удовлетворительном состоянии больного и благоприятном течении восстановительного периода.
Источник: https://oserdce.com/serdce/ibs/infarkty/reabilitaciya.html
Этапы реабилитации после инфаркта миокарда от стационара до амбулатория и клинические рекомендации
Реабилитация после острого некроза миокарда требует решения трех задач, от которых зависит выживание пациента и прогнозы на дальнейшее сохранение хотя бы минимального уровня деятельности организма.
- Первая помощь. В рамках догоспитального этапа. Собственно лечение в стационаре с применением медикаментов для стабилизации состояния и вывода человека из тяжелого положения.
- Реабилитация или восстановительный период. Адаптация к новым условиям существования.
- Третья задача решается после прибытия в больницу. Собственно процесс начинается уже по окончании выведения из критического состояния. В ход идет масса методов: лечебная физкультура, применение препаратов, психологическая помощь и поддержка, так называемая семейная терапия и прочие.
Качественная реабилитация нужна не только для привыкания, повторной адаптации, но и для превенции осложнений, рецидива инфаркта, смерти от сердечной недостаточности.
Помощь оказывается группой специалистов. Основной — так называемый реабилитолог. Это сравнительно новое направление в российской медицине. Потому чаще его функции делят доктора других профилей, в том числе основной — кардиолог.
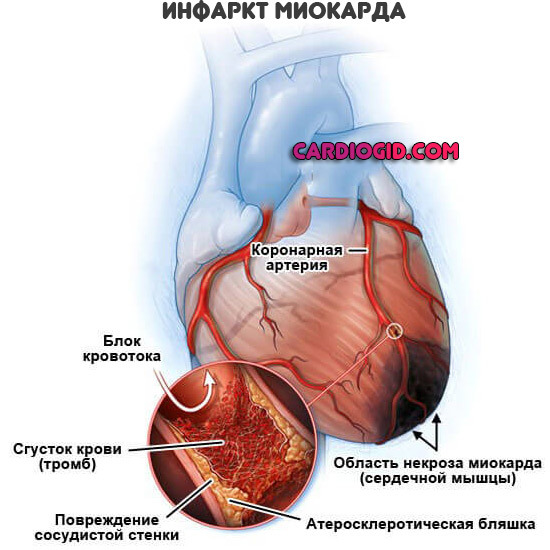
Этапы реабилитации
Собственно процесс восстановления продолжается около года. Он делится на несколько стадий, каждая проводится в собственных условиях и требует определенного подхода различных специалистов.
- Ранний госпитальный этап. Самое начало восстановления. С момента поступления пациента в кардиологическое отделение и проведения первичных терапевтических мероприятий, примерно до десятых суток. Иногда сроки сдвигаются, увеличиваются.
- Поздний стационарный этап. До тридцатого дня (конца первого месяца) после транспортировки пациента. Состояние частично стабилизируется, но полного контроля над положением вещей у врачей пока нет. Человек ходит по краю, риски сохраняются. Основная задача — предотвращение рецидива, развития поздних осложнений.
- Ранний послегоспитальный этап. Примерно первые 2-3 месяца после выписки. Проводится регулярный скрининг, каждые несколько недель. Пациент привыкает к новому положению вещей, соблюдает предписанные рекомендации. Основная цель — восстановить функциональную активность кардиальных структур.
- Поздний послегоспитальный этап. С 3 по 6 месяцы после перенесенного инфаркта. Поддерживающее лечение, физкультура. Купирование остаточных явлений, нормализация функциональной активности сердца на достаточном для поддержания качественной жизни уровне.
- Заключительный этап. С 6 по 16 месяцы, у некоторых более. Контроль над состоянием, верификация предложенной схемы постоянной поддерживающей терапии. При необходимости повторная госпитализация, изменение тактики восстановления.
Статистика:
В общем и целом, длительность реабилитации составляет год, бывает больше, меньше крайне редко.
Какие направления реализуются за весь период воздействия:
- Восстановление минимальной сократительной способности миокарда и метаболизма в сердечной мышце.
- Психологическая помощь и поддержка больных, выведение из стрессового состояния, адаптация к новым условиям существования. Профилактика рецидивов.
Речь об обширном комплексе мероприятий. Самостоятельно дома сделать нельзя почти ничего, в любой ситуации требуется помощь грамотных специалистов.
Если нет возможности оплатить нахождение в реабилитационном центре, нужно уточнить все моменты у врача.
Первый этап — раннее восстановление
Длительность начальной фазы реабилитационного периода — 10 дней. Это общее правило. При наличии позитивной динамики возможно сокращение продолжительности до недели.
Целесообразность упрощенной схемы решает врач. Не всегда это нужно, форсировать опытные специалисты не рискуют, потому, как признаки могут быть обманчивы.
Стадия ранней реабилитации сама подразделяется на несколько периодов.
1 сутки
Человек находится в реанимации (палате интенсивной терапии). Требуется применение специализированных препаратов. В том числе:
- Тромболитиков. После острого некроза сердца возникают сгустки крови, которые могут перекрыть просвет аорты или коронарных артерий, остановить кровоток и за секунды унести жизнь пациента. Используется Аспирин, Гепарин и прочие.
- Бета-блокаторов, антагонистов кальция. Для восстановления нормального уровня артериального давления. Применяются на длительной основе.
- В крайних случаях назначают антиаритмические. Но в строго выверенных дозировках, поскольку возможны осложнения, вплоть до остановки сердца (асистолии).
Это тоже часть реабилитации. В первый день показан строгий постельный режим. Время от времени (каждые несколько часов или менее) нужно переворачивать пациента ну другой бок или на спину, чтобы не было застоя крови в тканях тела.
Поскольку гемодинамика сильно ослаблена, есть риск стремительного развития пролежней. А это повышает вероятность инфекционного поражения, некроза мягких тканей и ухудшает общий прогноз.
Раз в 2-3 часа подушку поднимают на 10-15 минут для обеспечения нормального мозгового кровотока. Риск инсульта как неспецифического осложнения после инфаркта также растет.
2-3 сутки
Показано продолжение динамического наблюдения. Пациенту рекомендовано сидеть на кровати в течение получаса 2 раза в день или более, зависит от состояния. Принимать пищу также лучше в таком положении.
Это хорошая тренировка организма, она позволяет нормализовать кровоток, обеспечить адекватную состоянию гемодинамику.
Со второго дня возможно проведение пассивной лечебной физкультуры или минимальных активных занятий (движения в кистях, ступнях, сгибание-разгибание конечностей).
Кинезитерапия способствует устранению застойных явлений, нормализации питания периферических тканей. Значит риски ишемии ниже. Продолжительность ЛФК не более 60 минут в сутки. Нагрузка дозированная, по 3-5 м. за один раз.
4-10 день
Реабилитация после инфаркта на этом периоде предполагает незначительную физическую активность. Допустимо вставать с кровати, ходить в течение 10 минут 3 раза в сутки, перенапрягаться нельзя.
Внимание:
При обнаружении признаков нарушения самочувствия нужно срочно возвращаться в постель и сообщать врачу об отклонениях.
Лечебная физкультура проводится по той же схеме. Но длительность каждого занятия составляет 10-12 минут. Основной упор делается на активную зарядку, под присмотром инструктора.
Ранняя стадия проводится под эгидой минимальной нагрузки под постоянным контролем инструментальными методами. Применяются препараты.
Это еще не восстановление. Основная задача — не позволить пациенту «залежаться», устранить застойные явления. Длительное нахождение в одном положении, иммобилизация повышают риски рецидива, смерти от пневмонии и кардиальной недостаточности.
Второй этап — частичная стабилизация
Начинается с 10 дня. Пациента переводят на общий режим, в кардиологическое отделение стационара. Принципиальной разницы еще нет. Основу второго восстановительного этапа составляет лечебная физкультура.
Активность минимальная. Это дыхательные упражнения. Легкие движения, также ходьба на месте. Возможно наращивание количества метров в сутки до 100-300, более не рекомендуется из-за высоких рисков.
Каждые 20-30 метров нужно отдыхать, переводить дух, следить за частотой сердечных сокращений. Любые изменения в сторону увеличения или урежения требуют прерывания процесса.
Продолжительность специфических упражнений — все тот же час в сутки, распределенный на два подхода. Первый с раннего утра до или после легкого завтрака. Второй — перед ужином. На ночь заниматься протиавопоказано, это повлияет на сон и качество отдыха.
Дальнейший период — до 30 дня включительно. Ни один здравомыслящий врач не выпишет пациента с инфарктом в анамнезе на улицу.
Человека направляют в специальный реабилитационный центр на бесплатной основе. Такой возможностью настоятельно рекомендуется воспользоваться, тем более что учреждения подобного плана есть не везде.
Восстановление проводится в рамках групп временного посещения (дневной стационар). Под контролем специалистов пациенты занимаются на тренажерах, показаны велоэргометрия, беговые дорожки с умеренными и незначительными нагрузками.
Пешие прогулки на свежем воздухе по 20-40 минут 2 раза в сутки. Любые нарушения в самочувствии фиксируются врачами. Идеальный вариант — разработка индивидуальной схемы физической активности.
Реабилитационные центры в крупных городах давно функционируют по такому принципу. В остальных ситуациях рекомендуется сообщать о самочувствии сразу же.
Третий этап — выписка и первое время вне стен больницы
Механические нагрузки составляют основу терапии. Постоянно пациент принимает кардиопротекторы (Милдронат и средства «родственные» ему по группе), медикаменты для понижения артериального давления.
По показаниям — антиаритмические. Витаминно-минеральные комплексы, лекарства на основе калия и магния.
Прописывается индивидуальный рацион. Меню составляется с учетом слабости сердца, необходимости его поддержки.
Основные принципы питания:
- Отказ от жирного, жареного, копченого, полуфабрикатов и консервов. Это не обсуждается, речь об аксиоме. В дальнейшем ввести подобную еду в меню можно, но в существенно ограниченных количествах.
- Соль не более 7 граммов в день. Лучше 4-5. Совсем отказываться нельзя — без натриевых соединений нет нормальной работы сердца. Но отсутствует она и при избытке вещества.
- Жидкость не более 1.5 литров. Во избежание роста артериального давления. Можно чуть пренебречь, если нет застойной сердечной недостаточности и заболеваний почек.
- Дробное питание. 3-6 раз небольшими порциями. Перегрузка пищеварительного тракта провоцирует рефлекторное ускорение кардиальной активности. Витаминизированный рацион.
Вопрос меню лучше обсудить с диетологом. В отсутствии возможности (которая возникает редко), стоит придерживаться стандартизированного лечебного стола №10. Его нетрудно «подогнать» под себя.
Третья фаза проводится в условиях дома, амбулатория. Однако требуется постоянный инструментальный контроль состояния здоровья.
Четвертый этап — выздоровление
Восстановление после инфаркта миокарда на финальной стадии проходит дома. Пациент занимается привычной активностью с незначительными оговоренными ограничениями.
Скорректированный рацион должен стать постоянным, это не диета, а трансформация парадигмы. Нового принципа нужно придерживаться долгие годы, поскольку речь об основах восстановления. Как только человек вернется на исходную позицию, риски вырастут в разы.
На длительной основе принимают кардиопротекторы. При наличии соматических патологий кардиального профиля (гипертония наиболее частый вариант) назначаются ингибиторы АПФ, блокаторы кальциевых каналов, средства центрального действия. По необходимости в программу лечения ИМ включают диуретики и прочие медикаменты.
Каждые 2-3 недели пациента проверяется у кардиолога. Проходит ЭКГ, ЭХО, обязательны регулярные измерения артериального давления (3-4 раза в день), частоты сердечных сокращений, занесение показателей в специальный дневник.
Использование народных методов рекомендуется в разумных пределах после консультации с лечащим специалистом.
Рекомендуемые рецепты:
- Сок топинамбура в количестве 50 мл в сутки. Отвар того же растения в объеме стакана-двух в день (100 г сырья на 200 мл кипящей воды, готовится полчаса).
- Ромашка, мята, валериана и пустырник в сочетании. Способ приготовления идентичен описанному выше.
Прочие средства лучше не использовать. Риски слишком высоки. Никаких настоек тем более, они на спирту. Этанол сужает сосуды, вызывает рост артериального давления.
Ментальное восстановление
Проводится клиническими специалистами или психотерапевтами, зависит от эмоционального состояния пациента.
Инфаркт миокарда, тем более обширный или ставящий человека на грань смерти — тяжелейший стресс. Необходима коррекция положения.
Речь не только о гуманистических соображениях. Избыток негативных эмоций провоцирует выброс кортизола, адреналина, прочих гормонов, повышающих артериальное давление и подстегивающих сердца работать активнее.
На ранней стадии проводятся разъяснительные беседы в дружеской неформальной обстановке.
Интересно:
Специалисты еще век назад и даже более указывали на недопустимость проведения сеансов в строгих условиях.
Это неестественно, не располагает к раскрепощению и ухудшает результат, в некоторых случаях сводя его на нет. Необходимо успокоить пациента, дать ему надежду, но не перевирать действительность.
Незначительная тревожность снимается седативными средствами на основе растительных компонентов: Пустырник, Валериана в таблетках, специализированные травяные сборы в форме чая.
Сложные случаи требуют коррекции слабыми транквилизаторами. Антидепрессанты используются часто, с большой осторожностью. Воздействие на серотонин — не единственный эффект подобных препаратов. Возможно влияние на сердце.
Проводятся групповые психологические тренинги. Это полезно не только в плане терапии, но и с точки зрения понимания общности проблемы. Человек видит, что он не одинок в своей беде. В качестве мотиваторов привлекаются выздоровевшие люди.
Сформировавшиеся фобии прорабатываются с применением когнитивно-поведенческой терапии. Практика показывает, что достаточно 10-12 сеансов. При необходимости назначают эриксоновский гипноз для формирования правильных установок.
В дальнейшем рекомендуется семейная терапия. Нахождение в привычной, спокойной атмосфере. Полностью исключаются конфликтные ситуации, стрессы в домашних условиях.
Перспективным методом считается пет-терапия. Животные оказывают благоприятное влияние на психику человека. Кошки, собаки, лошади, грызуны, птицы, рыбы в аквариуме.
Примерная продолжительность терапии составляет до года. Стоит освоить техники релаксации для борьбы со стрессом.
Дальнейшие клинические рекомендации
Восстановление в домашних условиях после формального выздоровления предполагает соблюдение следующих советов:
- Полный отказ от курения. Табак, смолы, никотин, кадмиевые соединения вызывает коронарную недостаточность. Риск рецидива растет почти вдвое.
- Спиртное тоже употреблять нельзя. Ни для очищения сосудов, ни в целях эфемерной помощи организму. От этанола будет только вред. Причем отказ тотальный: нельзя принимать даже настойки.
- Не посещать бани, сауны, не париться в ванной. Это опасно. Нередки случаи смерти от обширного инфаркта прямо во время тепловых процедур.
- Дозировать физическую нагрузку. На протяжении всей жизни, с учетом рекомендаций ведущего специалиста.
- Проходить регулярные профилактические осмотры. Каждые 3-6 месяцев. У кардиолога.
- Сексуальная активность допустима. Без выраженных ограничений спустя полгода. Возможно раньше. Но перед процессом стоит измерять артериальное давление. Если оно выше 160 на 90 — надо повременить, дождаться лучшего момента. В целом, перенесенный инфаркт — не основание для долгосрочного отказа.
- Питание по разработанному рациону.
- Сохранение эмоциональной стабильности, покоя.
В заключение
Восстановление после перенесенного инфаркта — ответственный процесс. Учитывается масса факторов. Реабилитация в пожилом возрасте может удлиняться до полутора лет.
Грамотный подход гарантирует восстановление основных функций и минимальное снижение качества жизни. В некоторых случаях его нет вообще.
Важно на протяжении всего периода сохранять позитивный настрой и верить в благоприятный исход.
Источник: https://CardioGid.com/reabilitatsiya-posle-infarkta/